|
تمت طباعة الكتاب بتاريخ عام ٢٠٠٨ This book was published in 2008 |
المتلازمات في الجراحة العظمية
|
إعداد د. حسان الخوري سالم |
|
References |
|
Tachdjian’s Pediatric Orthopaedics |
|
Campbell’s Operative Orthopaedics |
تناذر مارفان Marfan’s Syndrome
يتميز بـ:
1- قامة طويلة
2- أطراف نحيفة وطويلة
3- أصابع عنكبوتية Arachnodactyly
4- خلع عدسة في العين
5- اضطرابات قلبية
الوراثة : يتنقل بوراثة قاهرة . هناك إمكانية طفرات فردية في 30% من الحالات
السبب : السبب هو خلل بالجينة FBN1 المتوضعة على الذراع الطويلة للصبغي 15 وهي المسؤولة عن تصنيع بروتين Fibrillin-1 وهو ذو علاقة وثيقة بتصنيع Elastin والأربطة المعلقة للعدسة والأبهر والجلد والأوتار .
التظاهرات السريرية : مريض طويل ، نحيف مع أصابع عنكبوتية ، أطراف علوية طويلة وغير متناسبة ، تشوهات في جدار الصدر . قصر نظر ونفخة قلبية عالية.
هناك أنماط أقل وضوحاً من مارفان ولا تملك التظاهرات الواضحة السابقة فقد يكون هناك قامة طويلة فقط أو رخاوة رباطية أو انسدال تاجي خفيف .
* القامة والتناسب:
يعاني المرضى من قامة طويلة وأطراف نحيفة وطويلة وغير متناسبة وتكون العظام البعيدة في الأطراف هي الأطول بشكل ملفت للنظر مما يؤدي لأيدي وأقدام طويلة و رفيعة بشكل ملفت للنظر وتكون نسبة الجذع/ الأطراف السفلية منخفضة <0.93
* طول الجذع هو الطول من من قمة الرأس حتى قمة ارتفاق العانة و طول الأطراف السفلية هو من الأرض حتى قمة ارتفاق العانة.
ويفوق امتداد الأيدي الطول الكامل للمريض بحوالي 5سم (Apley)
* السحنة والوجه والجمجمة : لدى المريض حنك مرتفع, وجه طويل وضيق، فقم (بروز فك سفلي), يترافق زيادة طول الجمجمة بتوسع الجيب الجبهي .
* العين : أهمها خلع العدسة (Ectopia Lentis) نتيجة عوز أو انقطاع الأربطة المعلقة للعدسة تخلع العدسة وصفياً للأعلى والوحشي وقد تتظاهر بارتجاف (رفرفة) قزحية، يكون هناك قصر نظر شديد نتيجة تغير في شكل الكرة العينية. قد يحصل حول ، ساد ، زرقGlucoma وانفصال شبكية أيضاًَ .
* الجهاز القلبي الوعائي : أشيع تشارك حدوثاً هو توسع الأبهر الصاعد وقصور الصمام التاجي. وقد يؤدي توسع الأبهر الصاعد لقصور صمام أبهري وتسلخ أبهر وتشكل أم دم. قد يحدث التسلخ وتشكل أم الدم أيضاً في الأبهر النازل أو الأبهر الصدري أو القطني.
إن الاضطرابات القلبية الوعائية هي أشيع سبب الوفاة في داء مارفان .
* التظاهرات الهيكلية الأخرى
– يشيع تكهف صدر pectus excavatum, بسبب فرط النمو الطولي للأضلاع يتناقص القطر الأمامي الخلفي للقفص الصدري وينكس هذا التشوه بعد الإصلاح الجراحي.
– يشاهد تشوه pectus Carinatum عند مرضى داء مارفان.
– من العلامات الهامة في الداء هي الرخاوة المفصلية، قدم مسطحة فحجاء Planovalgus و هي شائعة, ركبة طرقاء Genu Recurvatum و هي نموذجية، خلع ورك DDH قد يتظاهر أو يتطور بشكل متأخر، خلع حول هلالي نتيجة رخاوة الأربطة في المعصم.
هناك علامات تدل على الرخاوة الرباطية لكنها ليست واسمة لمارفان منها:
1- علامة الإبهام : يكون الظفر في الإبهام المعطوف ممتداً لما بعد الحافة الزندية للقبضة المطبق . تدعى هذه العلامة بعلامة Steinberg شتاينبرغ
2- علامة المعصم : يمكن للمريض أن يطوق المعصم بواسطة الإبهام والأصبع الصغير لليد المقابلة والإبهام يغطي السلامية البعيدة للإصبع الخامس.
3- علامة الساق المتصالبة : قدرة المريض على لمس الأرض بواسطة القدم الموضوعة فوق الطرف المتصالب.
* العمود الفقري:
– يصاب العمود الفقري بشكل مميز في تناذر مارفان. تبدي الصورة الشعاعية أجسام فقرية طويلة مع تطاول في النواتئ المعترضة. العجز متوضع سفلياً بالنسبة للعرف الحرقفي, تتوسع القناة الفقرية في العمود القطني مع تقعر في الحافة الخلفية لأجسام الفقرات.
– يبدي العمود الفقري الرقبي وجود زيادة في الحدب Kyphosis مع علامات على عدم ثباتية رباطية.
– يشيع حدوث الجنف (30% من المرضى) ويكون غالباً ذو انحنائين أو متعدد الإنحناءات ويكون هذا الانحناء مؤلماً .
– يشيع حدوث انزلاق الفقرات Spondylolisthesis في L5-S1
التشوهات المرافقة الأخرى :
التصاق أصابع متعدد ، اعتلالات عضلية ، قدم قفداء روحاء ,عدم تطور عضلي ونقص مقوية عضلية (آبلي), هناك زيادة في نسبة حدوث انزلاق مشاش رأس الفخذ.
يمكن أن يشاهد غؤور الحقProtrusio Acetabuli شعاعياً وقد يتظاهر بقساوة في الورك عند مرضى مارفان.
يشيع ظهور الفتوق. يكون النسيج الشحمي تحت الجلد ضعيفاً والجلد مثلماً ورخواً .
يشيع تطور خلع الداعضة وخلع الكتف (Apley).
التشخيص :
تم وضع معايير سريرية لتشخص تناذر مترفان.
– في حالة وجود قصة عائلية أكيدة لتناذر مارفان, يجب توفر معيار أساسي في عضو مع إصابة عضو آخر مطلوبة لوضع التشخيص الأكيد .
– في الحالات الفرادية وعدم وجود قصة عائلية يتطلب وجود معيارين أساسيين في عضويين منفصلين وإصابة عضو ثالث ضروري لوضع التشخيص الأساسي للتناذر .
معايير الإصابة في الجهاز الهيكلي :
A– الجهاز الهيكلي
المعايير الكبرى :
- Pectus Carinatum
- Pectus Excavatum يحتاج للجراحة
- ¯ نسبة جذع / أطراف سفلية
- امتداد ذراع / جذع >1.5
- علامة الإبهام والمعصم
- عدم القدرة على بسط المرفق أكثر من 170َ ( تحدد بسط مرفق )
- قدم مسطحة
- انزلاق فقار L5-S1
- جنف ِ>20 درجة
- ProtrusioAcetabuli
معايير صغرى :
- فرط حركية مفصلية
- Pectus Excavatum متوسط الشدة
بالنسبة للجهاز الهيكلي يجب وجود معيارين كبيرين أو معيار كبير ومعيار متوسط
B– الجهاز البصري :
- المعايير الكبرى : خلع عدسة
- معايير الصغرى :
– تسطح قرينة
– زيادة عرض العين
– نقص تقبض الحدقة
يجب وجود معيارين صغيرين على الأقل للتشخيص الأكيد للإصابة في الجهاز العيني
C– الجهاز القلبي الوعائي :
معايير كبرى:
- تسلخ أبهر أو توسعه
- أم دم أبهرية
معايير صغرى :
- انسدال تاجي مع أو بدون قلس
- تكلس حلقة تاجية عند مرضى أصغر من 40سنة
لوضع تشخيص إصابة الجهاز القلبي الوعائي يجب توفر معيار كبير ومعيار صغير
بالنسبة للجلد واللثة فلا توجد معايير كبرى بل كلها معايير صغرى ويجب توافر أحدها على الأقل .
D- الجافية :
- معايير كبرى : توسع الكيس الجافي في الفقرات القطنية والعجزية .
- لا توجد معايير صغرى
التشخيص التفريقي :
- بيلة الهيموسيستئين : سريرياً تشابهها لكن يوجد تخلف أو قصور عقلي . يوضع التشخيص بفحص البول .
- تناذر Beals : واضح منذ الولادة و وجود تقفعات مفصلية عوضاً عن الرخاوة الرباطية. KyphoScoliosis عوضاً عن Scoliosis في تناذر مارفان .
- الاعتلال العيني المفصلي الشبابي الوراثي : متلازمة ستيكلر Stickler Syndrome عائلي, عسر تصنع هيكلي شعاعياً, نسبة عالية لانفصال الشبكية.
- أخرى :
o تناذرات شبيهة بمارفان
o تناذر Shprintzen – golberg تأخر عقلي والتحام جمجمة .
العلاج :
لا يوجد علاج خاص لمرضى تناذر مارفان .
* المشاكل القلبية:
أشيع التظاهرات القلبية عند مرضى مارفان هي انسدال الصمام التاجي مع أو بدون قلس, وأم الدم الأبهرية التي تصيب غالباً الأبهر الصاعد والتي تؤدي إلى قصور صمام أبهري أو تسلخ في جدار الأبهر. ينبغي متابعة المريض بالإيكو المتكرر ، إن قطر الأبهر 3سم وينصح باستئصال الأبهر عندما يتجاوز توسعه (6-5) سم.
إن تمزق أم الدم الأبهرية أشيع سبب للوفاة بتناذر مارفان وترتفع الوفيات عند الإصلاح الجراحي الإسعافي. تفيد حاصرات B في تخفيف توسع الأبهر عند البالغين, تزداد نسبة الوفيات المفاجئة عقب marfan .
* الجنف :
إن الجنف واحد من أهم التظاهرات لتناذر مارفان ، تتراوح نسبة حدوثه بين 30-100% حتى في الأنماط الشبيهة بمارفان.
- تميل الإنحناءات الأصغر من 40° عند الكهول لعدم التطور بينما تميل الانحناءات الأكبر من 40 عند الكهول للتطور (3 درجات) سنويا .
- أشيع الإنحناءات الموجودة هي الانحنائين المزدوجين الكبيرين Double Major Curves لدى مرضى مارفان. يميل الجنف عند صغار السن والأطفال للتطور .
- يشيع حدوث الحدب وانزلاق الفقرات عند مرضى داء مارفان وتعالج كالمرضى بدون داء مارفان . ذروة الحدب صدرية سفلية أو صدرية قطنية .
- يعاني مرضى داء مارفان وخصوصاً المصابين بالجنف من آلام ظهرية مبرحة .
علاج الجنف :
- انحناء أقل من 20°, يراقب بفواصل 3-4 أشهر عند الأطفال قبل النضج الهيكلي
- الانحناء 25 حتى 40 يعالج بالجبائر والمراقبة . لا يتحمل المرضى الجبائر بشكل جيد ستؤدي عادة لتشوهات في جدار الصدر, وتعتبر مضاد استطباب في حال وجود انحناء قياسي أو قعس lordasis صدري , يميل الانحناء للتطور عادة بالرغم من التثبيت بالجبائر .
- انحناء >40 يعالج جراحياً بالإيثاق
يشيع حدوث البزخ lordosis في الصدر عند المرضى مع تناقص في قطر الصدر الأمامي الخلفي .
* Protrusio Acetabuli:
تتميز هذه الحالة بوجود صلابة في الورك وألم , أما شعاعياً يتميز بوجود انهيار في علامة نقطة الدمع . تعالج عند الأطفال بإجراء إيثاق للغضروف المثلثي بطريقة Steel, أما عند البالغين فالعلاج موضوع في بحث مفصل الورك.
* عسرة التصنع التطورية في الورك :
قد يتظاهر مرضى تناذر مارفان بعسرة تصنع تطورية في الورك ( خلع ورك ولادي ) عند حديثي الولادة . لا يفيد العلاج بواسطة جهاز Pavlec Harnes . يستلزم العلاج في البداية رداً مغلقاً تحت التخدير العام مع سبايكا وغالباً لا يحتاج المريض رداً مفتوحاً.
* الرخاوة المفصلية :
تتظاهر بقدم مسطحة شديدة مع خلوع مفصلية خاصة في الداعضة . بشكل عام يفضل العلاج المحافظ لأن الحفاظ على الثباتية المفصلية صعب عند هؤلاء المرضى.
———————————————–
تناذر مارفان الطفلي : Infantile Marfan Syndrome
هو نمط نادر وشديد يدعى أحياناً تناذر مارفان الخلقي. تتضمن الأعراض تظاهرات قلبية شديدة كتناذر مارفان, أصابع عنكبوتية، تطاول رأس DelichoCephaly ، ارتفاع سقف الحنك، صغر فك, رخاوة مفصلية شديدة، ارتجاف قرينةiridodonesis, ضخامة قرنية ، وخلع عدسة .يطور المرضى جنفاً شديداً مع خلوع مفصلية. يموت الأطفال خلال الطفولة الباكرة.
———————————————–
الاعتلال المفصلي العيني الوراثي المتطور
متلازمة Stickler
هو مرض وراثي ينتقل بصفة قاهرة سببه في الجينة المسؤولة عن تصنيع الكولاجين نمط الثاني II
المظاهر السريرية :
يتظاهر المرض بعسر تصنع مشاشي فقري متوسط الشدة ، تنكس مفصلي باكر مع قصر نظر ولادي وتطور تنكس شبكي مشيمي وثم انفصال شبكية.
غالباً ما يوجد لدى المرضى حنك مشقوق مع ارتفاق سقف الحنك ما يوحي بتناذر Pierre-Robin.
التظاهرات العظمية :
يتظاهر بعسرة تصنع مشاشية فقرية متوسطة الشدة، فحج في الورك CoxaValga مع أو بدون حدوث انخساف في مفصل الورك Protrusio Acetabuli ، عسرة تصنع في الجوف الحقي وتحت خلع في مفصل الورك.
تتطور التبدلات التنكسية باكراً في الورك نتيجة عسر التصنع. تتوسع الأصابع بشكل مغزلي. تشابه الفقرات شكل الفقرات في حدب شيرمان Scheurman يحدث اضطراب في الصفيحة الانتهائية للفقرات وقد يتطور جنف أو حدب.
العلاج :
- الجنف أو الحدب : علاج بالجبائر أو إيثاق فقري § الورك : تبديل مفصل ورك عند الشباب بسبب تنكسه .
———————————————–
Congenital Contractural Arachnodactyly
Beals Syndrome
تناذر نادر , يختلط بتشخيصه مع مارفان . يتميز عن تناذر مارفان بغياب خلع العدسة وغياب توسع الأبهر وبوجود تقفع مفصلي خاصة في الركبة مع تراجع عفوي مع النمو والمشي .
ينتقل بصفة قاهرة بالمورثة FBN-2 على الصبغي 5 و التي تشفر الفيبريلين -2
التظاهرات السريرية :
المظهر المميز هو تشوه وتجعد الأذن الخارجية، يوجد تراجع في الفك مع فم صغير وتحدد حركة في المفصل الفكي الصدغي. يكون الذكاء طبيعياً, قد يعاني المرضى من قصر نظر مع تظاهرات قلبية خفيفة أشيعها انسدال صمام تاجي مع حدوث قلس.
يتواجد التقفع المفصلي منذ الولادة، أشدها في مفصل الركبة ، قد يكون شديداً ويصل حتى 90°، الورك طبيعي و الكاحل بوضعية عقبية مع تحدد عطف أخمصي و زيادة عطف ظهري، يتواجد تقفع عاطف في المفاصل بين السلاميات القريبة. لا يمكن إجراء بسط كامل للمرفق وتحدد في الكب أو الاستلقاء فيه. يميل تقفع العطف في المفاصل للتحسن تدريجياً مع النمو والتطور تقريباً للحد الطبيعي.
الأطراف والأصابع طويلة ونحيلة مع روح في أمشاط قدم Metatarsus Varus
يتطور الجنف تدريجياً وقد يكون شديداً جداً .
المظاهر الشعاعية :
تبدي الصورة الشعاعية تطاول في جدل(جسم) diaphysis العظام الطويلة وخاصة الأصابع. تظهر الصورة الشعاعية الجنف وقد تبدي ترققاً عظمياً خفيفاً.
التشخيص التفريقي :
- تناذر مارفان
- بيلة الهيموسيستئين : يتميز بوجود خلع عدسة ومشاكل صمامية قلبية، تخلف عقلي وتبدلات في البول.
- Arthrogryposis : يكون تقفع المفاصل قاسياً لا يتراجع عفوياً ويترافق بتبدلات هيكلية كالقدم قفداء روحاء والكعبة عمودية وخلع الورك أو خلع الركبة أو فرط بسط الركبة.
- متلازمة Achard’s : تتواجد أصابع عنكبوتبة, مع غياب تطاول في النهايات ونحافتها مع تقفع العطف فيها ويتميز عن مارفان بغياب التشوهات القلبية وخلع العدسة .
العلاج : تمطيط التقفعات في المفاصل مع وضع جبائر للحفاظ على وضعية الإصلاح. يجب تأخير التحرير وخاصة في الركبة حتى الطفولة المتأخرة والمراهقة الباكرة حيث لا يحتاج للتحرير مطلقاً. يكون الجنف متطوراً ويعالج بالجبائر و في حال عدم استجابته يعالج جراحياًَ بإجراء إيثاق أمامي وخلفي.
—————————————–
بيلة الهيموسيستين
ينتقل بصفة مقهورة ، سببها عوز أنزيمي.
يتميز سريرياً بتخلف عقلي وميل لتبدلات خثرية وخلع عدسة ، يشابه كثيراً تناذر مارفان.
البيو ميكانيك والتشريح المرضي :
هو اضطراب في استقلاب الهوموسيستيئين وتحوله إلى Cystathionine. يتحول الهوموسيستيئين إلىHomocystine هوموسيستين ويتراكم في النسج ويفقد السيستين Cystine الضروري جداً لعمل الدماغ.
هناك أنماط أخرى من الاضطرابات الاستقلابية والتي تسبب بيلة الهيموسيستين منها متلازمة سوء امتصاص فيتامين B12 واستنزاف الفيتامين B6.
السير السريري :
يتمثل بالميل لحدوث الخثار، تخلف عقلي، خلع العدسة، وتغيرات هيكلية مماثلة لما هو موجود في تناذر Marfan , إضافة لتوسع الكردوس البصلة Metaphyse (خاصة حول الركبة) وظهور ترقق عظمي.
التبدلات الوعائية : تليف في البطانة، اضطراب وتشوهات في الطبقة المرنة، تصلب عصيدي. إن الـHomocysteine بحد ذاته سام خلوياً مما يسبب أذية بطانية. تزداد لصوقية الصفيحات ، وتحدث الوفاة بسبب الصمات الخطرة، إن نسبة الصمات بعد العمل الجراحي عالية جداً.
التخلف العقلي : يشيع حدوث التخلف العقلي لكن هناك بعض المرضى ذوي ذكاء طبيعي. يعاني المراهقون من حالة تشبه الفصام. يطور المرضى اضطرابات بالتخطيط الكهربائي الدماغي ونوبات.
خلع العدسة : لا يشاهد باكراً بالطفولة بل يشاهد متأخراً فيها . يؤدي خلع العدسة لتطور زرق. يكون خلع العدسة عادة للأسفل .
التبدلات الهيكلية :
- تطاول الأطراف مع قلة ثخانتها .
- يفوق طول امتداد الذراعين طول الجسم
- يقل طول القطعة العلوية من الجسم بالنسبة للقطعة السفلية .
- أصابع عنكبويتة غير شديدة
- تحدد استلقاء بالمرفق مع تشوه عطف فيه
- تشوه عطف بالأصابع
- أصابع طويلة في اليد والقدم
- قدم مسطحة شديدة Planovagus وقد يعاني بعض المرضى من تكهف Cavus في القدم.
- انحناء جنفي مضاعف قطني أيسر وصدري أيمن مع الانحناء القطني أكبر من الانحناء الصدري.
- ترقق عظمي خاصة في العمود القطني وتكون الفقرات مقعرة ويتطور تسطح في الفقار.
- توسع في البصلة والمشاش خاصة في الركبة وهي علامة هامة في هذا الداء وتميزه عند marfan حيث تكون غير متواجدة.
- Pectus Carinatum
- اضطرابات في الوجه حيث يتميز بارتفاع سقف الحنك ، شعر ملون وتوهج خدين
- الرخاوة الرباطية والخلوع نادرة .
التشخيص :
سريرياً وفحص البول وخزعة الجلد ( فحص مصورات الليف بعد زرعها لقياس فعالية الأنزيم )
العلاج :
يجرب علاج بالبيريدوكسين B6 يستجيب 50% من المرضى له, تتناقص خطورة تشكل الصمات وتقي من تطور التخلف العقلي والترقق العظمي. إذا وضع التشخيص باكراً خلال أول 6 أسابيع من الحياة فإنه يتم المحافظة على البصر ( تأخر التشخيص غالباً هو القاعدة ). يضاف لـ B6 كل من B9 و B12.
يعالج الجنف بالجبائر لكن غالباً ما يفشل العلاج المحافظ في الوقاية من تطور الداء وغالباً ما يستلزم إيثاق الفقرات مع التثبيت مع الانتباه للمشاكل التخديرية نتيجة الصمات والترقق الفقري.
يعطي الـCystine غذائياً بكميات كبيرة لتعويض نقصه الدماغي.
———————————-
متلازمة الظفر الداعضة Nail Patella Syndrome
( عسر التصنع العظمي الظفري ) Onycho-OsteoDysplasia
ينتقل بصفة جسمية قاهرة ، ينتقل العيب بشكل مرافق للزمرة الدموية
المظاهر السريرية :
يكون عسر التصنع كبيراً في ظفر إبهام اليد ويكون أقل في بقية الأصابع الزندية، نادراً ما يصاب الأصبع الخامس. قد تصاب أصابع الأقدام عند بعض المرضى. يكون ظفر إبهام اليد غائباً, مشقوقاً أو ناقص التصنع في نصفه فقط (الجهة الزندية هي الجزء الغائب عادة).
يكون الظفر ناقص الطول وفيه العديد من الأثلام الطولية ، يتواجد تشوه الأظافر في98%من الحالات .
لا توجد تبدلات عظمية في سلاميات اليد ، يكون لب الأصبع ممتداً من راحة اليد حتى الوجه الظهري. الأثلام الظهرية على المفصل السلامي السلامي البعيد ناقصة التصنع. هناك رخاوة رباطية على المفصل المشطي السلامي وبين السلاميات.
يتظاهر هذا الداء بنقص تصنع أو غياب في الداعضة . وقد تكون الداعضة بيضوية أو مثلثية الشكل أو غير منتظمة الشكل. تتوضع الداعضة أخفض من موقعها الطبيعي متراكبة على اللقمة الفخذية والطبق الظنبوبي الوحشي.
إن التظاهرة السريرية الشائعة هي تكرر خلع الداعضة نتيجة عسر تصنع اللقمة الفخذية الوحشية. تتواجد درجات خفيفة من فحج الركبة, اللقمة الفخذية الأنسية بارزة وكبيرة بينما تكون اللقمة الوحشية ناقصة التصنع. ينحدر الطبق الظنبوبي الأنسي للأسفل والأنسي أو قد يكون مثلماً. تمتد الحافة الأنسية للمشاش الظنبوبي الأنسي القريب إلى الأعلى والأنسي بقوس مميزة ووضعية.
تزداد زاوية حمل المرفق مع درجات مختلفة من فحج المرفق Cubitus valgus. هناك نقص تصنع في الرؤيس Capitelium واللقمة الوحشية وأيضاً في رأس الكعبرة وقد يوجد خلع أو تحت خلع خلفي. يوجد بروز عظمي على الحافة الوحشية للناتئ المنقاري ويتحدد مدى حركة المرفق. يكون تحت الخلع في رأس الكعبرة وحشياً ( آبلي).
الموجودات الشعاعية :
في الحوض نشاهد اتساع جناحي الحرقفة وحشياً, وجود القرون الحرقفة (Iliac horns) تبرز من جناحي الحرقفة مع بروز في الشوك الحرقفي الأمامي العلوي.
إن القرون الحرقفية أشيع التظاهرات الشعاعية الوصفية لهذا الداء, و هي ثنائية الجانب وتوجد في 75% من المرضى، تظهر باكراً. يؤدي توسع الحوض مع وجود القرون وبروز الشوك الحرقفي الأمامي العلوي لأخذه مظهر أذن الفيل.
قد تتواجد قدم قفداء ، عسرة تصنع تطورية في الورك وعسر تصنع أخرمي و عنابي. يتواجد تقفع ولادي في الأصبع الخامس في اليد في 50% من المرضى, مع اضطرابات في اصطباغ القرنية.
تتشارك هذه المتلازمة مع تناذر Plumer-vinson (عسرة بلع بعوز الحديد مع فقر دم مزمن وأظافر ملعقية).
في العقد الثالث من الحياة يتطور اعتلال عصبي عند المريض وبيلة بروتينية وقصور كلوي لاحق.
العلاج :
لا علاج نوعي لهذا الداء. ويعالج خلع الداعضة المتكرر إذا كان معيقاً بإعادة محور الداعضة قريباً أو بعيداً, تعالج القدم القفداء بالتحرير الخلفي الأنسي .
———————————————-
Larsen’s Syndrome
المظاهر السريرية :
تكون المظاهر العظمية دراماتيكية بعد الولادة مباشرة, يعاني الطرفين السفليين من فرط بسط في الركبتين مع قدم قفداء روحاء قاسية بشكل معتدل, تتراوح أذية الركبة من فرط بسط إلى خلع تام في الركبة (خلع أمامي). يكون الوركان مخلوعان بشكل مشوه مع قصر وصغر واضح في الفخذ لكن مع حركية ملحوظة مما يعكس الرخاوة الرباطية الموجودة في تناذر لارسن.
من المظاهر الواضحة أيضاًَ تشوهات في المرفق واليد. غالباً ما يعاني المرفق من خلع كعبري عضدي مع بروز وحشي لرأس الكعبرة حتى عند الطفل الصغير ، قد يكون الخلع شديداً ويشمل كامل المفصل الكعبري الرؤيسي والمفصل الزندي العضدي. في الحالات المتأخرة يتثبت المرفق بوضعية عطف60-90°(تقنع عطف) عبر وجود وترة (webbing) على جلد الوجه الأمامي للحفرة المرفقية.
الأصابع طويلة و اسطوانية الشكل مع قصر في الأمشاط. يكون الإبهام في اليد متقفعاً بشكل ملعقة حيث تكون السلامية البعيدة قصيرة وعريضة. إن تشوه اليد هنا متميزاً عن Arthrogryposis. قد يعاني الإبهام من خلع المفصل المشطي.
إن تشوه الوجه (عسر تشكل ) مميز لمريض تناذر لارسن ويسمح بتميزه فوراً . يتميز هذا التشوه بتسطح جذر الأنف وتباعد العينين مع بروز في الجبهة, إن انخساف جذر الأنف بعد ربطه بالتشوهات العظمية مميزة لتناذر لارسن (الوجه بشكل صحن).
تشمل المظاهر غير العظمية رخاوة في قفص الصدر مع رخاوة في الحنجرة (تلين) والرغامى. تعد الوفاة نتيجة القصور المتنفس في مرحلة باكرة من مظاهر هذا التشوه.
يصاب الصمام التاجي والأبهري بتشوهات مماثلة لتلك الموجودة و المرافقة لآفات الرخاوة الرباطية الأخرى.
التقييم العصبي
إن التقييم العصبي لمرضى تناذر لارسن حاسم. يوصف مرضى تناذر لارسن بكونهم ناقصي المقوية وغالباًَ ما يتأخرون بالمشي وبقية الوظائف الحركية. يجب وضع إمكانية حدوث انضغاط للحبل الرقبي في حال أي طفل لديه نقص في المقوية. عند المرضى محتملي الإصابة بالحدب الرقبي يجب وضع التشخيص باكراً ما أمكن لتجنب حدوث اعتلال عصبي ورض عصبي. يجب وضع التشخيص قبل حدوث الأعراض العصبية الانضغاطية التامة، يجب أن يبقى بالذهن أن العلامات الكلاسيكية كالتشنج أو فرط نشاط المنعكسات الوترية العميقة والتي تشير إلى حدوث انضغاط الحبل الشوكي تميل لأن تكون غائبة ويعاني المرضى شللاً من النمط الرخو (ناقص المقوية). يعاني مرضى تناذر لارسن بالإضافة إلى تلين الرغامى والحنجرة إلى ضعف تنفسي أو حتى فشل تنفسي مما يزيد حدوث الوفاة نتيجة الإصابة العصبية.
التشخيص التفريقي :
- تناذر marfan و Ehler-danlos: لا يعاني المرضى خلوعات المفاصل العديدة التي يعاني منها مرضى تناذر لارسن مع شكل وجه مميز في لارسن.
- Arthrogryposis: نقص الثنيات العاطفة، صلابة مفصلية ( قد يعانون كسور ولادية نتيجة الصلابة) و يعانون من نقص حركة (على عكس لارسن), الكتلة العضلية جيدة في تناذر لارسن.
- Beal’s syndrome: قساوة مفصلية.
الوراثة ينتقل تناذر لارسن بوراثة قاهرة (النمط المتوسط ) أما الأنماط الشديدة فتكون مقهورة (أبلي).
الموجودات الشعاعية :
من العلامات الشعاعية غير الاعتيادية وجود مركز تعظم منفصل إضافي في عظم العقب، تساعد هذه الموجودة في وضع التشخيص كونها موجودة وصفية وهي موجودة شبه ثابتة في تناذر لارسن وغيابها يضع التشخيص موضع شك، قد يلتحم لاحقاً بالمركز الأساسي في العقب. لوحظ أيضاً وجود مراكز تعظم ثانوية خارج العظام في الرسغ وهي موجودة مشخصة لتناذر لارسن.
العلاج :
* الحدب الرقبي : يجب أن يكون العلاج باكراً ما أمكن لتخفيف عواقب الإصابة العصبية ما أمكن ، يجب أن يسبق التثبيت الجراحي للحدب بقية الإجراءات الجراحية لكن يجب معرفة وجوده حتى في حال عدم وجود انضغاط عصبي, لوضع اعتبارات تخديرية خلال العلاج الجراحي لبقية التشوهات لتجنب الاختلاطات الكارثية ما أمكن.
يوصى بالترتيب التالي لعلاج التشوهات : من البداية الحدب الرقبي ، خلع الركبة الخلفي ، خلع الورك الولادي ، وأخيراً تشوه القدم.
لا يستطب علاج الحدب الرقبي باكراً في غياب العلامات الموضوعية لانضغاط الحبل الشوكي. إن إجراء MRI حاسم في تحديد إسعافية التثبيت. إن إجراء الإيثاق الخلفي عند الأطفال الأصغر من سنة يترافق بنسبة عالية من فشل الإيثاق ويفضل إجراء إيثاق بعمر حوالي 18شهر إذا أمكن, لأنه يعطي فرصة أكبر للاندمال والإصلاح بالنمو الأمامي.
* خلع الركبة الخلقي : إن خلع الركبة في تناذر لارسن قابل للاستجابة للعلاج المحافظ. تشاهد كافة أنماط الخلع, إذا كانت الركبة بفرط بسط فقط (Curtis II, typeA) فإنه من الممكن أن نصل للرد بواسطة جبس متكرر وتمارين تمطيط متكررة لتحقيق الرد بالعطف. غالباً ما يكون تقفع العضلة مربعة الرؤوس شديداً وانسداد جيب فوق الداعضة تاماً. قد يحدث رد مزيف مع التمطيط الطويل والجبس المتكرر، مما يجعل العلاج الجراحي هو الخيار الوحيد المتبقي. يشمل العلاج المحافظ المحافظة على الرد بعد تحقيقه بالجبائر والتي تتضمن جبرة pavlik للمحافظة على الركبة معطوفة وذلك في حديثي الولادة فقط. تمكن جبيرة Pavlik من رد كل من الركبة والورك والمحافظة عليها حيث يمكن بواسطتها تحقيق عطف ركبة >45°والمحافظة عليه.
يعد العلاج الجراحي لخلع الركبة ثاني أهم إجراء جراحي يجرى بعد تثبيت العمود الرقبي، للحصول على أفضل النتائج بعد العمل الجراحي يجب رد الخلع بعمر حوالي السنتين. إن إجراء V-Y لتطويل وتر المربعة يسبب ضعف في الآلية الباسطة وعدم مطاوعة في العضلة مربعة الرؤوس الفخذية مما يؤدي لضعف في المشي. إذا كانت الركبة غير ثابتة نتيجة قصور الأربطة خاصة المتصالبة أو في حال الحاجة للتحرير ضمن المفصل لتحقيق الرد، فإن تطويل مربعة الرؤوس يضيف لضعف الوظيفة الباسطة وينتج فحج شديد أو حتى خلع صريح مما يدع المريض معتمداً على الجبيرة.
إن وجود عدم ثابتة في الركبة وقت الرد هو علامة منذرة بالسوء لتطور فحج أو تحت خلع أو تقفع عطف في الركبة نتيجة حدوث تحت خلع جديد في الظنبوب ويستلزم تثبيتياً مؤقتاً للمفصل. يمكن إجراء تقصير للفخذ لكسب زيادة في طول آلية مربعة الرؤوس دون تسليخ كبير في وحدتها العضلية الوترية مع تخفيف تقفع البسط و فتح مفصلي محدود لإزالة العوائق أمام الرد وتحرير وحشي لرد الداعضة المخلوعة وحشياً, هذا الإجراء ذو نتائج جيدة ومشجعة عموماً.
إن التزوي وخاصة الفحج هو التشوه الأشيع الذي يتبع جراحة رد خلع الركبة. إذا ترافق الفحج مع عدم ثباتية أمامية خلفية يمكن محاولة إجراء تصنيع رباطي. يمكن معالجة الفحج بإجراء خزع ترويحي أعلى الساق. يحمل التصنيع الرباطي إمكانية أذيه مشاش أعلى الساق, أو حتى حدوث تحت خلع نتيجة شد الرباط المنقول.
* خلع الورك الولادي : يمكن أن يعالج خلع الورك في تناذر لارسن بواسطة الرد المغلق والتثبيت, ويمكن معالجته بواسطة جبيرة Pavlik خاصة مع خلع الركبة. إن الحفاظ على الركبة بوضعية عطف مهم جداً في رد خلع الورك حتى في حال فشل الرد المغلق و الحاجة للرد المفتوح و وضع سبايكا. غالباً ما يكون خلع الورك تشويهي في العديد من الحالات و يجب توقع فشل الرد المغلق و الحاجة للرد المفتوح مع طي المحفظة.
إن زم المحفظة هام جداً و يجب إجراؤه عبر المدخل الأمامي للورك (المدخل الإنسي مضاد استطباب). يستطب زم المحفظة قبل عمر السنة و يفيد أيضاً في رد خلع الركبة أيضاً و يمكن إجراء العمل الجراحي لكل من الركبة و الورك بزمن واحد. يجرى العمل الجراحي بفارق شهر أو شهرين بين الطرفين.
في حال فشل رد خلع الورك المفتوح, أو في حال الكشف المتأخر, يمكن ترك الورك بدون رد بسبب الحركة الممتازة و غياب البزخ القطني عند المرضى.
* تشوه القدم: تشمل القدم القفداء الروحاء أو قدم قفداء فحجاء. يجرى العمل الجراحي لإصلاح تشوه القدم بعد إصلاح خلع الركبة و الورك و تثبيتها. و كما في بقية التشوهات التي تتضمن قفد واضح, يجب الانتظار حتى يصبح المريض قادر على التنقل و حمل الوزن بشكل كامل للحفاظ على التصحيح.
على الرغم من الحاجة للرد المفتوح لعلاج تشوهات القدم فإنه من المنطقي البدء بالعلاج المغلق بالتمطيط و الجبس و غيرها خلال فترة علاج الركبة و الورك. يميل القفد في تناذر لارسن لأن يكون معنداً, و للحصول على قدم قادرة على حمل الوزن, غالباً ما نحتاج لتطويل وتر آشيل و تحرير خلفي. ينصح بأخذ الحذر أثناء تحرير بقية مكونات القدم القفداء نتيجة وجود رخاوة رباطية إذ يشيع حدوث فرط الكب و الفحج بعد العلاج الجراحي. إن القدم القفداء التي تبدو قاسية في الطفولة قد تصبح لاحقاً طرية بشكل مرضي بحيث نحتاج فقط لتحرير صغير للقفد و روح مقدم القدم عند طفل عمره عام فقط.
لا تحتاج القدم القفداء الفحجاء لأي علاج البتة أو قد تحتاج لإجراء بسيط هو تطويل وتراً آشيل فقط. يميل مرضى تناذر لارسن لأن يطوروا تشوه Z في القدم حيث يوجد لدى المريض فحج مؤخر قدم مع تقريب مقدم قدم. بسبب الرخاوة الرباطية نادراً ما تتطلب مداخلة جراحية والدعم بواسطة الجبائر قد يكون كل ما تحتاج له.
في بعض المناسبات قد نحتاج لعلاج فرط الكب في مؤخر القدم بالتثبيت الجراحي. نتيجة الرخاوة الرباطية غالباً ما تبدي القدم عند مريض تناذر لارسن ما يبدو أنه تشوه شديد عند حمل الوزن لكنه يبقى لا عرضياً.
* خلع الكعبرة والمرفق الخلقي : هو موجودة شائعة عند مرضى تناذر لارسن لكن نادراً ما تحتاج لعلاج. يعالج خلع رأس الكعبرة كما يعالج أي مريض يعاني من خلع كعبرة خلقي (استئصال رأس الكعبرة عندما يبلغ الطفل عمر النضج الهيكلي) عند المرضى العرضيين. يبقى الذراعين وصفيين مع مدى حركة ملائم في المرفق وغالباً ما يهمل هذا التشوه الخلقي. في الخلع الزندي الكعبري الأشد، يبدو أن هذا التشوه يحتاج علاجاً حيث يكون المرفق في وضعية معطوفة غالباً مع تقفع واضح. و بسبب الغياب الغريب للنهاية السفلية للعضد عند هؤلاء المرضى, لا يجرى أي عمل جراحي لعدم القدرة على استعادة تمفصل طبيعي بالرد المفتوح.
يلاحظ حدوث التحام زندي كعبري عند2/3 من المرضى في بعض الدراسات, وهي موجودة غير شائعة مع تطبيق جراحي قليل نتيجة نقص الأعراض والاعتدال الوظيفي.
* الجنف : يتظاهر الجنف عند مرضى تناذر لارسن في مرحلة متأخرة من العمر ويعالج كما يعالج أي جنف شبابي مجهول السبب لكن مع استثناء واحد بسبب لدونة القفص الصدري والرخاوة الضلعية الغضروفية فإنه يجب وصف العلاج بالجبائر عند هؤلاء المرضى بحذر كبير حيث تحمل الجبائر إمكانية تشويه القفص الصدري. كما هو الحال عند بقية المرضى ذوي الرخاوة الرباطية قد يكون هناك بزخ صدري كامل مما يجعل العلاج بالجبائر مضاد استطباب. يعاني 25 % إلى 70% من مرضى تناذر لارسن من جنف ويحتاج نصفهم إلى تثبيت جراحي .
نتيجة البدء المبكر للتشوه يحتاج معظم المرضى إلى تثبيت أمامي وتثبيت خلفي تجنباً لحدوث ظاهرة crankshaft . عند المرضى الذين يعانون من عدم توازن سهمي نتيجة الحدب الرقبي يمثل تشوه البزخ الصدري نتيجة التشوه الرقبي فوقه هو الحديثة البدئية التي تؤدي لتطور الجنف. كما في أي تشوه ذو بدء شبابي فإن التطور سريع و دراماتيكي ويستطب العلاج الجراحي بالإيثاق إذا تطور الجنف وتجاوز الـ60°.
وقد يتطور الانزلاق الفقري أو فرط البزخ الرقبي عند الأطفال الكبار أو المراهقين. قد يكون التشوه بارزاً سريرياً مع بروز فك تدريجي أو تطور ألم رقبي عند الطفل. يشاهد الانزلاق الفقري في :C7- C6 أوT1-C7 عند الأطفال الصغار مع غياب جزئي وعدم اكتمال العناصر الخلفية من العمود الرقبي عند مرضى تناذر لارسن. بشكل عام لا يتطور الانزلاق وقد يكون لا عرضياً عند المراهقين, من ناحية أخرى التطور المتأخر للانزلاق الفقري الصدري الرقبي العرضي يستلزم الإيثاق. لا يحتاج فرط البزخ المشاهد عند المرضى علاجاً إلا في حال وجود احتكاك سحائي من الخلف.
———————————————–
تناذر Apert
هو أشيع أنماط التشوهات التي يطلق عليها Acrocephalosyndactyly (الرأس المخروطية مع التحام الأصابع).
تنتقل بواسطة وراثة قاهرة. غالباً ما تحدث جميع الحالات نتيجة طفرة عفوية. يحدث بنسبة 1/100.000 ولادة حية. مستوى الذكاء طبيعي ويحافظ عليه بالعمليات الجراحية الباكرة التي تجرى على الجمجمة باكراً. يعاني نصف المرضى من الحاجة للمساعدة الخاصة في المدرسة، يؤدي إهمال علاج الجمجمة لحدوث تخلف عقلي. يشيع حدوث التخلف العقلي (campbel).
* التظاهرات السريرية :
يشاهد التحامات بين العظام الرصغية و تكون شديدة.
هناك تظاهرات وجهية صاعقة بسبب :
- الانغلاق الباكر للقسم السفلي من الدرز الإكليلي وغالباً الدرز اللامي يؤدي إلى تسطح القفا.
- جحوط بسبب ضحالة الحجاج مع تباعيد العينين (campbel).
- فشل نمو أمامي للفك مما يسبب أنفاً منقارياً وارتفاع سقف الحنك، وازدحام الأسنان الفكية واللسان يؤدي إلى فشل تنفسي وصعوبات تنفسية لاحقة.
لا يبدي الأطفال أي تشوهات أخرى سوى التشوهات الهيكلية الموصوفة. تبدو التشوهات الهيكلية أكثر وضوحاً في اليد والقدم. تتضمن التشوهات التحام أصابع متناظر ثنائي الجانب معقد. يؤدي عسر تصنع الجوف العنابي وعرضياً المرفق لتحدد وضعية اليد المشوهة. تصنف تشوهات اليد ضمن مجموعتين متوسطة وشديدة (يد ملعقية) والأشيع في التشوهات هو:
– إبهام قصير منحرف كعبرياً مع سلامية بعيدة بشكل Delta
– التصاق أصابع عظمي بين السبابة والوسطى والرابع ويتشاركون نفس الظفر.
– قسط مع نقص حركة في المفاصل بين السلاميات مع قصر بالأصابع (campbel)
– التصاق جلدي بسيط بين الأصبع الرابع والخامس.
– إصابة خفيفة جداً في الأصبع الخامس.
إن الأصبع الخامس أكثر الأصابع قلة في الإصابة عند هؤلاء الأطفال. يكون المفصل المشطي السلامي والسلامي السلامي البعيد وظيفيين لكن المفصل السلامي السلامي القريب غير وظيفي, غالباً ما يوجد التحام عظمي قريب بين رأسي المشطين الرابع والخامس مما يؤدي لتحدد حركة المقابلة بين الأصبع الخامس والإبهام.
العلاج: يهف الخيار الجراحي لتحقيق :
1- أفضل مسافة (web) بين المشط الأول والثاني.
2- تأمين أفضل إمكانية للأصبع الأفضل والذي يتوضع دائماً من الناحية الزندية لليد, يجب إجراء الجراحة باكراً ما أمكن وغالباً قبل عمر السنة ويتم تمرير الأصبع الأول والخامس باكراً ما أمكن.
يمكن إجراء العمل الجراحي في كلتا اليدين قبل عمر سنتين وبعد ذلك يجب إجراء كل يد على حدة.
———————————————–
تناذر Down
هو أشيع تثلث صبغي يحدث عند الإنسان له نمطان الأول تبادل مواقع بين الصبغي 21 يحدث بنسبة 4% من الحالات. وهو أشيع عند النساء اللاتي ينجبن قبل عمر 30سنة. والنمط الثاني هو التثلث الحقيقي للصبغي 21 ويحدث في حوالي >95% من الحالات وتزداد نسبته عن مولودي الأمهات كبار العمر. تزداد نسبته لتصل حتى 1/50من كل الولادات لدى الأمهات الأكبر من 45 سنة.
تبلغ نسبته الكلية 1/600-800 مولود حي. يتم إجهاض أكثر من نصف المصابين بتثلث الصبغي 21 في بداية الحمل.
أثناء الحمل ينخفض مستوى aFP في مستوى دم الأمهات وتنقص نسبة الاستراديول غير المقترن في دم الأم وترتفع نسبة chorionic gonadotropine في الدم في حال وجود جنين مصاب بتثلث الصبغي 21 .
المظاهر السريرية :
تتضمن المظاهر السائدة في تناذر داون نقص مقوية ، وجهاً مسطحاً ، ميل لبروز اللسان مع بقاء الفم مفتوحاً، ميلان فتحة العين للأعلى. تؤدي الرخاوة الرباطية لفرط مرونة في المفاصل مع قامة قصيرة نسبياً ومشية خرقاء ودرجات مختلفة من التخلف العقلي. ارتفاع سقف الحنك, يد قصيرة عريضة مع أثلام يد تشبه يد القرد مع نقص تصنع في السلامية الوسطى للأصبع الخامس مما يؤدي إلى مظهر انحراف في الأصبع. بقية الموجودات غير الوصفية تتضمن قزحية منقطة، رتق في الأمعاء (انسداد خلقي)، تشوهات قلبية وعسر تصنع في الحوض.
شعاعياًهناك توسع في الإبهام والسبابة في اليد (آبلي).
مع مرور الوقت ، تميل المقوية العضلية للتحسن لكن تبقى الرخاوة الرباطية موجودة. يكون التحسن في التطور العقلي ضئيلاً مع تقدم العمر .
النمو بطيئ ويتأخر تطور مراكز التعظم الثانوية. عسر الوظيفة الدرقية شائع لكن غالباً ما يكون غير ملاحظاً. هناك نقص مقاومة للانتانات في تناذر داون.
السبب الاساسي للوفاة في تناذر داون هي مشاكل القلب الولادية .
العلاج والمظاهر العظمية الخاصة :
- عدم الثباتية في العمود الرقبي في متلازمة داون: وصفت عدم الثباتية المحورية الأطلسية C1-2 في البدء منذ 40 سنة, و هي حتى الآن الاهتمام الأساسي عند مرضى داون. تبلغ نسبة الإصابة حتى 30%, يوضع التشخيص بالدراسة الشعاعية الحركية (العطف ، البسط وبوضعية معتدلة) للعمود الرقبي. تقاس المسافة بين ناتئ الفهقة والأطلس بالميليمترات. تعد هذه المسافة هي الأقصر بين الوجه الخلفي للقوس الأمامية للفقرة c1 والوجه الأمامي للناتئ السني للفقرة C2. إذا كانت هذه المسافة أكبر أو تساوي 5ملم فإن عدم الثباتية الفهقية الأطلسية تعد موجودة. عادة ما تبدو عدم الثباتية أوضح بالصورة الجانبية أثناء العطف. لا يعد الطبقي المحوري ضرورياً للتقييم. تشيع عند الذكور الأطفال أكبر من 10.5سنة (كامبل). إن التظاهرات السريرية لعدم الثباتية صعبة التحديد. تتضمن الموجودات المخاتلة سهولة التعب ، صعوبة المشي ، مشي غير طبيعي ، ألم رقبي مع تحدد في حركة الرقبة ، ميلان رأس أو أجل torticollis، سوء تنسيق في الأطراف وعدم رشاقة. تتضمن العلامات المحددة شواش حسي, تشنج، اشتداد منعكسات، رمع، المنعكس الأخمصي بالانبساط وغيرها من العلامات العصبية. تبقى هذه الموجودات ثابتاً لأيام أو أشهر، لكن قد تسوء بشكل تدريجي. نادراً ما يكون الرض مسؤولاً عن ظهور وتفاقم الأعراض. تعود عدم الثباتية المحورية الأطلسية (C1-2) بشكل أساسي لرخاوة الرباط المعترض لـ c1 والمحفظة المفصلية بالإضافة لذلك فإن التطور غير الطبيعي للناتئ السني (وجود التحام غضروفي، نقص تصنع) يسبب تطور في عدم الثباتية, يجعل المرضى الذين لديهم عدم ثباتية في المفصل الفهقي الأطلسي لأن يطوروا شوك مشقوق في C1 أكثر من اللذين لا يعانون من عدم الثباتية.
- عدم الثباتية القفوية الأطلسية : تشخيصها صعب جداً. تصل نسبتها حتى 71% من المرضى شعاعياًَ هناك ثلاث طرق مستخدمة أفضلها طريقة powers. في النهاية يكون التشخيص سريرياً عند ظهور أعراض عدم الثباتية وهي انضغاط الحبل الشوكي التي يتم تشخيصها بالـMRI . قد تحدث عدم الثبايتة الفهقية الأطلسية والأطلسية القفوية بشكل متزامن. قد تحدث عدم الثباتية في أي منطقة أخرى من العمود الرقبي. تم وصف حدوث تكلس في الرباط الطولاني الخلفي عند مرضى تناذر داون مع اعتلال عصبي.
علاج عدم الثباتية الرقبية : لا يفيد العلاج المحافظ في تناذر داون في تجنب الأذية العصبية. يذكر بعض المؤلفين أن أي عدم ثباتية >10ملم تسلتزم التثبيت (الإيثاق) بين C1 و C2 نظراً لازدياد عدم دعم النسج الرخوة. نظراً للاختلاطات الكبيرة للعلاج الجراحي يجب إجراء MRI لدى المرضى اللذين يبدون عدم ثباتية >10ملم بدون أعراض عصبية، فإذا أبدى انضغاط نخاعي أثناء العطف, يجب إجراء العمل الجراحي, أما الذين لا يبدون انضغاطاً عصبياً فينصح بالمراقبة الحثيثة.
الاستطباب المطلق الوحيد لتثبيت C1 وC2 (مع إيثاق خلفي) هو حدوث أعراض عصبية بعد إجراء MRI مع عطف رقبة لتحديد المستوى الدقيق لعدم الثباتية. يمكن أن تكون عدم الثباتية بين C1 وC2 موجودة وحيدة أو مترافقة, بين قفويC1 أو C1-2 ، C2-3.
- بعد الإيثاق الموضع بطعم عظمي بدون مواد استجدال يجب وضع قبة Halo. الاندمال ليفي غالباً ويحمل احتمال حدوث تبدل لاحق بين C1 و C2 بالرغم من الرد الجيد عند الجراحة. ولكن هذه الإيثاق مفضل في حال وجود تحت خلع ثابت بين C1 و C2 حيث لا يجب إجراء رد لـ C1 على C2 بل فقط إيثاق في الموضع لأن تمرير سلك تحت حلقة C1 السليمة يحمل خطورة كبيرة لعدم توفر مسافة مناسبة. يترافق الإيثاق الموضع بتحرير القوس الخلفية للفهقة.
- التكنيك الجراحي الثاني والأشيع هو استعمال الأسلاك. يستلزم الإيثاق بين C1 و C2 إعادة الارتصاف بشكل جيد مما يؤمن مسافة جيدة لتمرير السلك وتحرير النخاع. يتم استعمال طعم عظمي. يؤمن السلك ثباتية جيدة لكن ليس بالضرورة أن يحافظ على ارتصاف C1 و C2. يؤمن البرغي عبر الوجيه الفقري ثباتية أكبر إذا تم تمريره بين C1 و C2 لكن يشترط فيه تأمين ارتصاف جيد بين C1 و C2 داخل العمل الجراحي .
- يتم الإيثاق بين القفوي و C2 بوضع طعم عظمي وتثبيته بواسطة سلك واستعمال قبة Halo بعد العمل الجراحي والبعض يستعمل جهاز Luque لتجنب التثبيت بعد العمل الجراحي.
الاختلاطات بعد التثبيت بنسبة 73-100% في مرضى داون تتضمن الاختلاطات الكبرى عدم الاندمال ،فقدان الرد ، عدم ثباتية تحت محورية ، انتان ، اضطرابات عصبية متطورة, امتصاص الطعم.
- تشوهات الورك : تبدي الصورة الشعاعية في تناذر داون جوف حقي عميق, سقف الجوف أفقي، توضع عميق لرأس الفخذ، زاوية العنق-الجسم طبيعية مع زيادة معتدلة في مقدار الانقلاب الأمامي لعنق الفخذ. وبالرغم من هذه الوضعية يحدث خلع الورك وعسر تصنع الورك عند قرابة 5% من المرضى المصابين بتناذر داون وهو أشيع اضطراب في الورك مشاهد هنا. هذا الخلع غير ولادي لكن يحدث بين عمر سنتين وعشر سنوات ويتحول إلى عسر تصنع مزمن وخلع ثابت. سبب هذا الخلع الناكس غير المؤلم هو فرط حركية المفصل والرخاوة الرباطية, محفظة المفصل رقيقة وسيئة التطور. يشاهد زيادة في الانقلاب الأمامي للورك وزيادة في زاوية عنق الفخذ شعاعياً في هذه الحالة. يمكن استعمال العلاج المحافظ ( رد + سبايكا ) مع أنه يبدو أنه ذو فائدة قليلة. أساس العلاج المحافظ هو التبعيد. يلجأ للعلاج الجراحي عند فشل العلاج المحافظ. إذا كان الجوف الحقي طبيعي وكافي، يجرى رد مفتوح مع طي محفظة مع خزع ترويحي, وهذا يؤمن ورك ثابت مردود. إذا كان الورك ناقص التصنع وغير كافي، يمكن إجراء خزع سالتر أو دوغا مترافقاً مع زم المحفظة والخزع الترويحي. الاختلاطات شائعة حوالي (50%), الاختلاطات البارزة هي عودة الخلع والانتان. إن نسبة إنتان الجروح عالية جداً في تناذر داون.
تتضمن الاختلاطات الأخرى حدوث انزلاق مشاش رأس الفخذ والنخرة الجافة لرأس الفخذ. يتنقل مرضى تناذر داون على الورك المشوه شعاعياً بشدة بدون ألم. في حال انزلاق مشاش رأس الفخذ, يجب عند هؤلاء المرضى تقييم الوظيفة الدرقية نظراً لشيوع الاشتراك بينهما.
عند البالغين المصابين بتناذر داون, تشوهات الورك أشيع من الفقار. لا ينفي وجود ورك طبيعي عند البلوغ من حدوث خلع أو تحت خلع متأخر.
- اضطرابات المفصل الداغصي الفخذي : قد يحدث عدم ثباتية في الركبة مما يؤدي لفترات من السقوط المتكرر. تفيد تمارين تقوية مربعة الرؤوس والجبائر في تجنب الخلع الداغصي الفخذي وعدم الثباتية, في حال فشلها يستطب العلاج الجراحي بواسطة إجراء Galleazi – Dewar, إن ضحالة الثلم الداعضي بين اللقمتين والرخاوة الرباطية تجعل الحصول على الثباتية أمراً صعباً.
- تشوهات القدم : تشيع القدم المسطحة عند مرضى تناذر داون نتيجة الرخاوة الرباطية, العلاج غير ضروري نتيجة نقص الأعراض. تفيد الجبائر (القوس الأنسية) في علاج المرضى الذين يعانون من عدم ارتياح, نادراً ما يستطب العلاج الجراحي عند هؤلاء المرضى. يشيع أيضاً تطور الإبهام الأفحج عند هؤلاء المرضى, يستطب العلاج المحافظ لكن نادراً ما يستطب العلاج الجراحي باستئصال الوكعة عند البالغين.
——————————————
أدواء الأورام العصبية الليفية
نمطين:
- النمط الأول: يعرف بداء Von Ricklinghausen أو الأورام العصبية الليفية المحيطية, و هي عيب في الصبغي 17.
- النمط الثاني: الأورام العصبية المركزية, ينتج عن ضياع في الصبغي 22.
غالباً ما يكون المرضى المصابين بالتظاهرات العظمية كالتشوهات الفقرية أو المفصل الموهم الخلقي في الشظية مصابين بالنمط الأول بينما نادراً ما يحتاج المرضى في النمط الثاني تداخلات عظمية. سببه أورام عابية Hamartom تشمل انقسامات العرف العصبي (كامبل) لا يوجد أي مظهر عظمي للنمط الثاني (كامبل)
الأورام العصبية الليفية النمط I Von Ricklinghausen disease
هو أشيع اضطراب صبغي وحيد يصيب الجملة العصبية عند الإنسان, تبلغ الإصابة فيه 1/2500- 1/4000 مولود حي, يورث بوارثة قاهرة لكن عند 50% من المرضى بسبب طفرة جديدة. يحتاج فقط 10% من المرضى تداخلات عظمية. نفوذية هذه الآفة يقدر بـ100%. إن التشوهات والاضطرابات الفقرية هي أشيع الاضطرابات المشاهدة (كامبل) تتضمن التشوهات اضطرابات معرفية وإدراكية ، صرع ، استسقاء دماغ ، أورام داخل القحف ، فرط ضخامة وحيد الطرف ، مفاصل موهمة في نهاية العظام ، بلوغ مبكر ، سوء وظيفة المهاد وارتفاع ضغط وتضيق شريان كلوي.
معايير التشخيص في داء فون رغلنغهاوزن NF1 :
إذا تواجد معيار أو معيارين عند الطفل يعتبر مصاب بالـNF1
معايير التشخيص
- أكثر من 6 بقع قهوة بحليب ، على الأقل بقطر 15ملم عند الكهول و6ملم عند الأطفال
- وجود ورمين عصبيين ليفيين من أي نمط أو ورم عصبي واحد ضفيري الشكل Plexiform.
- وجود نمش في المنطقة الإبطية أو المغبنية (علامة Crowe).
- ورم دبقي بصري
- عقدتين Lish أو أكثر (هامارتوم في القزحية) تشخص بالمصباح الشقي.
- إصابة عظمية مميزة مثل عسر تصنع إسفيني sphenoid وترقق قشر العظام الطويلة مع أو بدون مفصل موهم.
- وجود أقارب من الدرجة الأولى (أب، ابن،أخ) لديه أحد المظاهر السابقة.
المظاهر السريرية لـ NF1 :
- بقع القهوة بحليب : هي أشيع موجودة سريرية لدى مرضى NF1 وتتواجد لدى أكثر من90%. هذه البقع هي مناطق من فرط تصبغ، عادة مدورة الحواف على عكس الحواف غير المنتظمة في تناذر Albright . و هي واضحة سريرياً خلال السنتين الأوليتين من العمر، ينبغي تواجد 6 بقع على الأقل لوضع التشخيص, و القطر على الأقل 15ملم عند الكهول و5ملم عند الأطفال. عند رؤيتها عند الطفل مع غياب بقية المظاهر فهي قد تكون تظاهرة باكرة للـ NF1, يجب البحث عن بقية التظاهرات التي تصبح واضحة عندما يبلغ الطفل 5-10 سنوات.
- النمش في الإبط والمغبن : هي ثاني أشيع تظاهرة تتواجد عند الأطفال المصابين بـ NF1 حيث تتواجد لدى حوالي 80% منهم بعمر 6 سنوات. و هو عبارة عن فرط تصبغ منتشر بقطر 1-3 ملم.
- الأورام العصبية الجلدية : تتكون من المحاور وخلايا Schwann. تصبح عادة واضحة في الفترة ما قبل البلوغ. سريرياً غالباً ما ترتفع عن سطح الجلد وذات لون مزرق خفيف. لا تتحول الأورام العصبية الليفية الجلدية استحالة خبيثة على عكس الأورام ضفيرية الشكل المقلقة. تزداد أعدادها عند البلوغ وبعده. نادراً ما تترافق الأورام العصبية الليفية مع الإصابة العصبية المركزية.
- عقيدات Lisch : هي عقيدات شبيهة بالقبة على سطح القزحية ، تزداد نسبة الإصابة بها مع تقدم العمر حيث يصبح عند عمر 20سنة حوالي 100 % من المرضى المصابين .
- الأورام العصبية الليفية ضفيرية الشكل : هي أورام عصبية ليفية تحت الجلد حبلية وعند الجس تعطي شعور كيس الدود. تتواجد عند 25% من المرضى المصابين بـ NF1 وتؤدي لتشوه ملحوظ ، غالباً ما يغطيها فرط تصبغ. قد تمتد للنسج العميقة (عضلات ، عظم ، أحشاء..) قد تؤدي الأورام العصبية الليفية الكبيرة لفرط نمو الطرف. تحدث الاستحالة الخبيثة عند 25% من المرضى. يجب استئصال الآفة عندما تصبح كبيرة ، مؤلمة ، ملفتة للانتباه أم تتوسع بسرعة .
- فرط التصنع الثؤلولي : هو نمو متثخن للجلد مخملي ناعم الملمس, تتطور فلوع في المنطقة مفرطة التصنع مما يؤدي لتطور انتانات متكررة تستلزم العلاج بالصادات.
داء الفيل Elephantiasis هي كمية كبيرة من الجلد والتي تتشارك مع فرط تصنع للعظم المصاب بعسر التصنع.
لحسن الحظ إن الموجودتان السابقتان غير شائعتين.
- الورم الدبقي البصري : هو الورم العصبي الأشيع في الجملة العصبية المركزية عند مرضى داء NF1 . وهو ورم خلايا نجمية يحدث عند 15-20% من المرضى المدروسين بالطبقي أو الـ MRI أقل من نصفهم يصبحون عرضيين. تتضمن الأعراض: نقص حدة البصر ، نقصان الحقل البصري ، حجوظ, آلام رأس ، غثيان ، قمه وعسر وظيفة مهادية. قد يتوضع الورم ضمن الحجاج، عند التصالب البصري، أو السبل البصرية ضمن المادة الدماغية .
التظاهرات الهيكلية للـ NF1
ý التشوهات الفقرية : و هو التظاهرة الفقرية الأشيع للـ NF1. بشكل وصفي فإنه يصيب العمود الصدري ويتميز بانحناء قصير ذو زاوية حادة ويشمل 4 إلى 6 فقرات، يحدث عند 10-60% من المرضى. سببه غير معروف, التفسيرات المطروحة عسر تصنع الوريقة المتوسطة البدئي، تلين العظام Osteomalacia, التآكل والارتشاح بالأورام العصبية الليفية والاضطرابات الغدية.
إن الجنف في NF1 إما حثلي أو غير حثلي ، التمييز مهم بينهما للإنذار والعلاج. يشابه السير السريري للنمط غير الحثلي السير السريري للجنف مجهول السبب. قد يتحول النمط غير الحثلي إلى نمط حثلي.
يتميز النمط الحثلي: جنف حاد، قصير مع Wedging شديد في أجسام الفقرات ودوران شديد في الفقرات. Scalloping في أجسام الفقرات والأقواس الخلفية, نتوءات معترضة مغزلية, توسع في الثقب الفقرية مع دوران للأضلاع 90° باتجاه أمامي خلفي مما يجعلهم يبدون رقيقتين بشكل غير طبيعي . إن الانحناءات مع التشوه الواضح بالمستوى السهمي شائعة في الجنف الحثلي.
يتميز الجنف الحدبي الليفي العصبي بزاوية حادة في المستوى السهمي وتشوه شديد في الفقرات قريباً من ذروته. قد يحدث جنف قعسي عند بعض المرضى المصابين بـ NF1. قد يشاهد عند بعض المرضى جنف وضعي نتيجة تفاوت طول الطرفين السفليين أو عسر تصنع العظام الطويلة.
إن الجنف الحثلي أشيع من الجنف غير الحثلي ( يرتبط بأسباب أخرى ). لا تفيد المراقبة في الجنف الحثلي . يحدث الشلل النصفي السفلي فقط عند مرضى الجنف الحدبي الحثلي ويسيء خزع الصفائح لوحده من الانضغاط العصبي المسبب بالجنف الحدبي.
علاج الجنف غير الحثلي :
إنذاره نفس إنذار الجنف مجهول السبب عدا نسبة فشل الاندمال Pseudoarthroses العالية جداً بعد العمل الجراحي. تراقب الانحناءات الأصغر من 20-25° ويستطب وضع الجبائر إذا تجاوز الانحناء 30° و العلاج جراحي إذا تجاوز 40-45°. يشيع عند هؤلاء المرضى تطور الأورام العصبية الليفية ضمن القناة الفقرية لذلك ينبغي إجراء MRI قبل الجراحة.
تدبير الجنف الحثلي :
يجب نفي وجود آفات ضمن القناة الفقرية كونها تسبب في حال وجودها شللاً رباعياً بعد التصليح ( أورام عصبية ليفية ، توسع جافية …)
إن MRI غير مفيد في حالات الجنف الحدبي الشديد في كشف التشوهات ضمن القناة الفقرية وينبغي إجراء تصوير داخل القناة ظليل.
- a) المرضى بدون حدب : يراقبون بفواصل 6 أشهر إذا كان الانحناء 20° وإذا لوحظ تطوره يفضل إجراء إيثاق خلفي وإذا عولج التشوه في مرحلة باكرة قبل كونه شديداً لا يستطب إجراء إيثاق أمامي. في الانحناءات التي تتجاوز 80° يفضل إجراء تحرير وإيثاق أمامي وخلفي إلا في حال وجود مضاد استطباب للتداخل الأمامي (ورم عصبي ليفي أمامي، نقص صفيحات، تشوهات وعائية أمامية). يفضل إجراء التثبيت الجراحي في الانحناءات الأكبر من 40°.
- b) الجنف الحدبي : يستجيب هؤلاء المرضى بشكل سيء للإيثاق الخلفي لوحده ويفضل إجراء إيثاق أمامي وخلفي سوياً لكامل منطقة التشوه مع طعم دعامي قوي من الشظية أو الأضلاع. إن الإصلاح صعب في التشوهات الشديدة.
في التشوهات الأقل من 40° يجرى إيثاق خلفي باكراً ويعاد الكشف بعد عام أو إذا وجد تطور 10°.
في الانحناءات> 50° يستطب إيثاق أمامي خلفي مع طعم عظمي شظوي, يمتد الإيثاق فقرتين فوق وتحت الانحناء.
- c) الجنف الحدبي مع انضغاط عصبي : إذا نجم الانضغاط عن التشوه الجنفي الحدبي, يعد خزع الصفائح الفقرية الخلفية مضاد استطباب مطلق, حيث يزيد استئصال الصفائح من شدة الحدب ويزيد العظم اللازم لإجراء إيثاق خلفي. إذا كان الانضغاط العصبي ضئيلاً ولا يوجد ورم داخل القناة يستطب الشد عبر الـ Halo . يتم تقييم الحالة العصبية للمريض ثم يجرى بعد زوال الانضغاط إيثاق أمامي وخلفي. يستطب التحرير الأمامي في حال الانضغاط الشديد بالجنف الحدبي مع إيثاق دعامي أمامي قوي ثم يجرى الإيثاق الخلفي بمرحلة ثانية. في حال وجود ورم داخل القناة يتم التحرير بحسب جهة ضغط الورم مع الانتباه لإجراء استئصال صفائح فقرية خلفية نصفي مع إجراء الإيثاق.
يستلزم معظم مرضى الجنف الحثلي الجبائر بعد العمل الجراحي مع الكشف الجراحي لبؤرة الإيثاق كل 6-12 شهراً.
الاختلاطات :
- فقدان دم كبير نتيجة التشوهات الوعائية المشاهدة وفرط توعية نسيج الورم العصبي الليفي .
- تشارك الـ NF1 مع ورم القوائم.
- تبدل الفقرات الشديد مع تحت خلع دوراني يؤدي لوضع الطعم بشكل أقل فعالية.
يعاني العديد من مرضى NF1 من اضطرابات في العمود الرقبي خاصة عند المرضى المصابين بالجنف. تشيع هذه التشوهات عند مرضى الحدب الصدري القصير أو الجنف الصدري أو القطني 65°.
المفصل الموهم الخلقي في الظنبوب: يتشارك بشكل كبير مع NF1 ويتشارك مع الانحناء الأمامي الوحشي (50% من مرضى المفصل الموهم الخلقي لديهم NF1) هو بشكل عام نادر.
فرط ضخامة الطرف وحيد الجانب : هي تظاهرة غير شائعة وعادة وحيدة الجانب، قد تنجم عن فرط نمو قطعي عصبي, فرط نمو الضفيرة العضدية أو القطنية العجزية يؤدي إلى ذلك ويكون السبب العصبي بدئي.
بالرغم من كون السبب العصبي بدنياً يصاب كل من العظم والنسج الرخوة أيضاً, تتضمن التغيرات في النسج الرخوة الأورام الوعائية والأورام اللمفية وداء الفيل. يتطاول العظم ويكون ذو قشر ثخين غير منتظم. غالباً ترافق هذه الحالة مع ضخامة الأصابع Megalodactyly.
إن محاولة إزالة النسج الرخوة لا تؤدي لأي فائدة حتى إزالة العظم أو إيثاق المشاش وتؤدي إزالة الأعصاب المتضخمة لضعف حسي كبير.
الاستحالة الخبيثة في NF1: تزداد نسبة الاستحالة الخبيثة وخاصة حدوث الـ Neurofibrosarcoma . تزداد النسبة مع العمر وتزداد بازدياد شدة الإصابة ويجب تقييم المرضى المصابين بالأورام ضفيرية الشكل التي يزداد حجمها بشكل سريع مع الألم المتطور فيها خشية الاستحالة الخبيثة.
تزداد نسبة حدوث كل من اللوكيميا و Rhabdomyosarcoma و أورام السبل البولية عند مرضى NF1. (نسبة الاستحالة الخبيثة 2-5 %) (أبلي).
الاضطرابات المعرفية : شائعة تصل إلى 60% من المرضى.
الأورام العصبية الليفية النمط II
يورث بوراثة قاهرة وتنجم 50% من الإصابات عن طفرات شديدة. أقل شيوعاً بكثير من NF1, تغيب كافة الاضطرابات الهيكلية. العيب في الصبغي 22 (الذراع الطويل).
يصاب كافة المرضى تقريباً بورم في الجزء الدهليزي من العصب الثامن (أورام العصب السمعي)، والتي لا تشاهد في NF1. يعاني المرضى من سوء سمع، صعوبة مشي، اضطرابات بصرية، وألم مزمن. عند الأطفال تكون الأعراض الانضغاطية والبصرية أكثر وضوحاً من الدهليزية, يحدث عند 50% من مرضى NF2 إضافة إلى Schwanoma (التي هي أشيع ورم مشاهد في هذا النمط) الأورام السحائية.
تحدث الأورام داخل القناة عند 80% من المرضى لكنها تظل غالباً لا عرضية.
———————————————–
Fibrodysplasia ossificans progressive
كان يعرف سابقاً بالتهاب العضلات المعظم التدريجي.
يصاب الذكور والإناث بشكل متساو.
التظاهرات واضحة خلال السنوات العشر الأولى من الحياة.
يجب تجنب أخذ الخزعة عند هؤلاء المرضى كونها تؤدي لزيادة المرض وتؤدي لنتائج خاطئة عند أخذها.
تبدأ بالطفولة بشكل عقيدات حطاطية تحت اللفافة, تتوضع غالباً على الوجه الخلفي للعنق وفي الظهر. غالباً ما تسوء هذه العقيدات وتتطور إلى تكلسات هاجرة, تبدأ هذه التحولات في الطفولة وتمتد عبر العمر مما يؤدي لمواقع عديدة من التكلسات وتشكل العظم الهاجر. تعبر هذه التكلسات المفاصل وتضعف حركتها (في الفك، العنق، الفقرات, الكتف والورك وبقية المفاصل البعيدة). تحدث معظم الحالات نتيجة طفرات جديدة ولكن ينتقل بوراثة قاهرة. تتوضع التكلسات بشكل أساسي في الجذع (آبلي) .
مخبرياً ترتفع الفوسفاتاز القلوية بشكل عابر خلال فترات التعظم الجديدة.
المظاهر السريرية :
المظهر الأساسي لهذا الداء هو تشوه إبهام القدم, حيث يكون قصيراً يميل لأن يكون بوضعية فحج مع تشوه بشكل السلامية القريبة. قد يصبح الإبهام وحيد السلامية عند حدوث التحام بالسلامية مع المشط.
يوجد قصر في إبهام اليد والمشط الأول (أبلي)
أشيع مكان لتوضع التكلسات الهاجرة هو العنق متبوع بالفقرات والحزام الكتفي. من المواقع البدئية أيضاً المرفق، المعصم، الورك والركبة. إن العمر البدئي لحدوث الهجمة هو 5 سنوات ويعاني 80% من المرضى من تكلسات حاصرة بعمر 7سنوات. يسير الداء بشكل مميز باتجاه محوري قحفي إلى ذيلي وقريب إلى بعيد. تمر الآفة عند تطورها عبر عدة مراحل.
يلاحظ خلال الأسابيع الأولى (الآفة الباكرة يلاحظ ألم، احمرار، تورم وحرارة و مضض).
بعد مرور عدة أسابيع (الآفة المتوسطة) يتراجع التورم, تنخفض شدة الألم و الاحمرار و المضض, لكن هناك زيادة في التصلب والقساوة.
بعد مرور حوالي 12 أسبوع (الآفة المتأخرة) يختفي الألم وتبقى هناك آفة قاسية غير ممضة واضحة شعاعياً كمنطقة متكلسة. هناك عجز واضح نتيجة حدوث قسط خارج مفصلي للمفاصل الكبيرة.
يؤدي حدوث أي رض إلى تطور تكلسات هاجرة مماثلة مهما كان الرض صغيراً (تلقيح ، تخدير سني). هذه التكلسات غير قابلة للتراجع على عكس بقية أنماط التكلسات الهاجرة الأخرى, يؤدي استئصال الآفات الناضجة لعودة نكس هذه التكلسات بشكل أكبر.
غالباً ما يكون بدء تحدد الحركة في العنق, عند تطور التكلسات على كامل طول العمود الرقبي وبالإضافة لإصابة الجهاز الهيكلي المحوري تحدث بشكل متأخر في الحزام الكتفي وتحدد حركة الطرفين العلويين بشكل كبير . تحدث إصابة المرفق والمعصمين بشكل متأخر كثيراً.
كذلك في الطرف السفلي (تحدد حركة الركبة والكاحل تحدث بشكل متأخر كثيراً عن الورك) و بعمر 30سنة يكون المرضى قادرين على الجلوس أو الوقوف فقط.
تسبب إصابة الفك حدوث مشكلات كبيرة في التغذية ولا تفيد إعادة استئصال هذه التكلسات حول الفك.
يشيع حدوث تشوهات العمود الفقري، يعاني 65% من المرضى من الجنف وحوالي 42% من نقص في الحدب. وعادة ما تتشارك هذه التشوهات التي تتطور بسرعة مع تطور التكلسات في النسج الرخوة حول الفقرية بشكل عفوي. عادة ما تتعظم هذه الآفات قبل النضج الهيكلي وتشكل جسراً عظيماً وحيد الجانب على طول العمود الفقري مما يؤدي لتحدد النمو على الجانب الموافق بينما يستمر على الجانب المقابل مما يؤدي لتشكل تشوه جنفي شديد.
إن عضلات الحجاب والعضلات خارج العينية والقلبية والملساء غير مصابة بشكل مميز. يعتمد المرضى على الحجاب الحاجز للتنفس. ينقص حجم الرئتين بنسبة حوالي 44% من النسبة الطبيعية, يبدي تخطيط القلب وجود اعتلال قلبي أيمن والذي يترافق مع الآفة الرئوية الحاصرة. يحدث الموت الباكر من القصور التنفسي نتيجة الاعتلال الحاصر أو نتيجة المخمصة (سوء التغذية الشديد) بسبب قسط المفصل الفكي الصدغي.
المظاهر الشعاعية :
إن التكون العظمي وإعادة القولبة العظمية Remodeling طبيعية. لا يلاحظ وجود كسور جهدية أو كسور مرضية في العظم الهاجر.
يستبدل النسيج الليفي البدئي عند تشكل التكلسات بواسطة الغضروف والنسيج العظمي, يكون الجوف النتوئي المتكون ضمنها ليفياً بشكل أساسي, و يغيب التشكل الصفائحي الطبيعي للعظم.
هناك فرط ارتكاس لمفاوي حول الآفة حيث تلعب دوراً في الحدثية المرضية.
هناك دور ﻠ BMP-4 وعامل نمو المصورات الليف في الداء .
العلاج :
إن التعثر والسقوط كارثي عند المرضى. حيث تودي لعجز كامل في 50% من الحالات وهجمة حادة في 3/2 من الحالات. تشفى الكسور سواء في العظم الطبيعي أو العظم الهاجر.
يؤدي استئصال التكلسات الهاجرة لحدوث تكلسات هاجرة غزيرة أكثر ويكون استئصالها عديم الجدوى. تربك التشوهات الفقرية الجراح ويؤدي التداخل لحدوث زيادة في الداء. يمكن المخاطرة بإجراء إيثاق فقري أمامي للحد من التشوهات الشديدة. إن المشاكل التحذيرية كبيرة لسبب صعوبة التنبيب وصلابة العمود الرقبي والمشاكل القلبية والرئوية. يمكن إعطاء مضادات الالتهاب غير السبيتروئيدية والسيتروئيدات للآفات الباكرة والمسكنات etidronate حتى تراجع المرحلة الحادة (تعطى etidronate بشكل حذر وريدياً)
تم تجريب الـ isotretinoin ولا يزال هذا العلاج قيد التجربة.
———————————————–
تناذر Ehler-Danlos
تم وصف أكثر من 13 نمط لهذا المرض. و هي من عيوب تشكل الكولاجين.
المظاهر السريرية :
تتراوح المظاهرالسريرية الجلدية من مرونة جلدية خفيفة حتى شديدة, يمكن سحب جلد المريض فوق المرفق عند بعض المرضى 10-5 سم مع تأخر شديد في عودته. تسبب رخاوة الجلد الشديدة فوق الراحة وأخمص القدم حركة شديدة في مناطق يكون الجلد فيها عادة غير متحرك. قد يكون الجلد رخواً ورقيقاً بشكل شديد ويوصف بأنه رقيق كورق الرق أو ورق السجائر. يتكدم بعض المرضى بسهولة ويحدث فرط تصبغ مستمر في المناطق المتكدمة, تحدث عند البعض الآخر من المرضى كتل تدعى بالأورام الكاذبة على مناطق الاحتكاك كالمرفق العقب الركبتين. قد تحدث نزوف لثة عند بعض المرضى نتيجة الهشاشة الوعائية.
يوجد فرط حركية في المفاصل في كافة الأنماط و في معظم الحالات تتواجد فرط حركية في مفاصل الأصابع, المعصم, المرفق والركبة والكاحل. فرط حركية المفاصل في هذه المناطق تعتبر مميزة ومشخصة للرخاوة المرضية بحسب Wynne-Davis.
يشكو بعض المرضى من خلوع ناكسة في الكتف و الداغصة, يصبح خلع المفاصل في الحالات الشديدة مزمناً وثابتاً.
يشكو العديد من المرضى من ألم مزمن في المفاصل وغالباً في ا لكتفين والركبتين واليدين, وهو ألم معند. يتواجد انصباب مزمن وتدمي في المفصل في بعض الحالات.
يطور المرضى التهاب مفاصل تنكسي في مرحلة لاحقة. قد يحدث جنف، انزلاق فقار، وعدم ثباتية فهقية محورية.
إن تفتق الجروح مشكلة عند مرضى الهشاشة الجلدية ويحدث انثقاب للأمعاء والرئة في النمط IV من تناذر أهلر دانلوس, و يكون شفاء الجروح سيئاً.
يشيع حدوث الجنف (أبلي) و تسبب الهشاشة الوعائية نزفاً شديداً أثناء الجراحة.
التصنيف :
وراثتها قاهرة في جميع الأنماط عدا النمط الخامس يكون متعلقاً بالجنس والنمط السادس وراثته مقهورة.
- النمط هو أشدها مع كافة المظاهر السابقة.
- النمط الثاني نفس الأول لكن برخاوة أقل.
- النمط الثالث هو أكثرها مشاهدة في الممارسة, يتميز برخاوة مفصلية بحتة بدون مظاهر جلدية ويجب الانتباه لهذه الرخاوة عند التخطيط لجراحات الخلوع الناكسة, إذ تفشل كل إجراءات النسج الرخوة. يحدث في هذا النمط متلازمة الصمام التاجي الرخو.
- النمط الرابع : الجلد يتكدم بسهولة بدون رخاوة شديدة, مفاصل اليد فقط هي مفرطة الحركة, يحدث انثقاب في الأمعاء والأوعية في هذا النمط وانسدال تاجي.
- النمط الخامس: رخاوة جلدية وهشاشة أيضاً . لا رخاوة مفصلية.
- النمط السادس: رخاوة جلدية ومفصلية متوسطة الشدة مع خلع عدسة في العين وقد يحدث جنف.
- النمط السابع : رخاوة شديدة بالمفاصل . يكون المريض قصير القامة يماثل الـ osteogenesis imperfecta النمط V في الكولاجين المصاب, لا هشاشة عظمية فيه.
- النمط الثامن: يعاني فيه المريض من مشاكل حول الناتئ السني مترقية.
معايير Wynne Davies للرخاوة الرباطية:
- عطف الإبهام للوجه الراحي للساعد
- عطف ظهري للأصابع حتى تصبح موازية للساعد
- فرط بسط للمرفق إلى 15°
- فرط بسط الركبة حتى 15°
- فرط عطف ظهري للكاحل حتى 60°
———————————————–
داء Gaucher
– هو عوز استقلابي في استقلاب الشحوم. وراثته مقهورة.
– هو عوز في أنزيم B glucocerebrosidase.
– هو أشيع أنماط أدواء خزن الليبيدات.
– يصيب الذكور والنساء بشكل متساوي, يشيع عند اليهود الأشكيناز.
– المميز نسيجياً هي وجود خلايا غوشر Gaucher وهي خلايا كبيرة رغوية.
– يتظاهر هذا الداء بضخامة كبدية طحالية وتثبيط نقي العظم وآفات عظمية.
المظاهر السريرية : يوجد لداء غوشر ثلاثة أنماط
- النمط 1: هو النمط المزمن غير العصبي أو النمط الكهلي، تصبح أعراضه واضحة خلال الطفولة. هو أشيع الأنماط السريرية ويتظاهر خلال العقدين الأوليين للحياة. يكون أشد عند الأطفال. لا تصاب الجملة العصبية، توجد ضخامة كبدية وطحالية وضخامة عقد ليفية وأذيات عظمية وتصبغات جلدية. تتطور الإصابة العظمية عند 2/3 من المرضى.
- النمط 2: هو النمط الطفلي العصبي الحاد, نادر جداً. تصاب الجملة العصبية بشكل أساسي. هذا الداء قاتل خلال 18 شهر من هجمته. يتخرب النسيج العصبي بشدة. الإصابة العصبية غير ذات أهمية.
- النمط 3 : هو النمط الشبابي أو النمط العصبي تحت الحاد. يحمل مظاهر النمط الأول مع إصابة عصبية, يتظاهر بالطفولة مع تطور بطيء لعسر الوظيفة العصبية واضطرابات المشي والاختلاجات والتخلف العقلي. وتتواجد الضخامة الكبدية في الطفولة والمظاهر العظمية في الكهولة.
يرتشح نقي العظم في الأنماط الثلاثة مما يؤدي لفقر دم ونقص صفيحات ونقص كريات بيض ويتظاهر بالتعب وميل للنزف وتكرر الانتانات. تسبب ضخامة الطحال تبارزاً في البطن ويمكن حسب العقد اللمفاوية المتضخمة.
تحدث الأذيات العظمية في الورك (أشيعها) والنهاية السفلية للفخذ، الكعبة ورأس العضد.
التشخيص :
وذلك بدراسة فعالية أنزيم B glucocerebrosidase في الكريات البيض.
المظاهر العظمية
هناك 6 مظاهر عظمية مميزة في داء غوشر وهي :
- ارتشاح نقي العظم : تستبدل خلايا غوشر المرتشحة النقي ويتوسع كل من الميتافيز و الديافيز ويترقق القشر المجاور مما يعطي مظهر قارورة Erlenmyer على الصورة الشعاعية. غالباً ما تصاب النهاية السفلية للفخذ، قد يسبب توسع وتآكل القشر آلاماً عظمياً مزمنة.
- النخرة الجافة : سببها انقطاع التروية الدموية المجهرية بتوسع كتلة خلايا غوشر إن النخرة الجافة في الورك شائعة وتحدث في حوالي 75% من المرضى وغالباً تكون ثنائية الجانب. قد تكون المشكلة قطعية في رأس الفخذ أو تشمل كامل الرأس, قد تنقص المسافة المفصلية مما يؤدي لحدوث تنكس في المفصل. كثيراً ما يصاب رأس العضد أيضاً. إن التبدلات النقوية في النخرة الجافة سهلة الرؤية بالمرنان.
- هجمات الألم العظمي (Bone crises): تشابه ما يحدث عند مرضى فقر الدم المنجلي. تتظاهر بهجمات حادة من ألم شديد في طرف مع مضض موضع، حرارة، احمرار، عدم قدرة على استعمال الطرف، حرارة وفرط كريات بيض. تحدث في الأطراف العلوية والسفلية وتشابه الانتانات على المدى القصير.
شعاعياً: تتظاهر الآفة بتكون عظمي تحت السمحاق مع تخلخل نقطي في العظم المصاب.
يفيد الومضان ﺒ Tc99 في التفريق بين هجمات الألم العظمي وذات العظم والنقي, حيث يكون الومضان بارداً في هجمات الألم العظمي في حين يؤدي الانتان لحدوث بؤر حارة وزيادة قبط وكذلك يكون ومضان الـ Gallium .
يحدث وذمة تحت السمحاق عند مرضى داء غوشر. يستخدم عند حدوثها كل من البزل و CT و الومضان لوضع التشخيص .
يكون السير السريري محدداً لذاته حيث يتراجع الألم خلال أيام أو أسابيع ويفترض أن آليتها هي بسبب انغلاق وعائي مما يؤدي لحدوث ارتفاع في الضغط داخل العظم نتيجة خلايا غوشر.
- الكسور المرضية : يؤدي كل من الترقق العظمي والهشاشة إلى حدوث الكسور المرضية في داء غوشر, التوضع الأكثر شيوعاً هو النهاية القريبة للفخذ و العمود الفقري. تشفى هذه الكسور عند المرضى الأطفال بالعلاج المحافظ, وبالرغم من ميل هذه الكسور لأن تشفى مع حدوث روح في عنق الفخذ, يكون شفاء الكسور طويلاً حتى عند الأطفال. ينتج الحدب عن الكسور الانضغاطية في الفقرات ونادراً ما يحدث انضغاط الحبل الشوكي أو الأعصاب, عادة ما يحدث في أكثر من فقرة, كسور جسم العظم نادرة.
- الآفات الحالة : تنجم الآفات الحالة الفقاعية في العظام الطويلة عن تجمع خلايا غوشر, في بعض الأحيان قد تبرز كتلة خلايا غوشر من العظم إلى النسج الرخوة وتقلد الحباثات. قد تحدث الاستحالة الورمية في خلايا غوشر ولكنها نادرة. هناك زيادة في خطورة تشكل أورام دموية في مرحلة الكهولة المتأخرة.
- ذات العظم والنقي : هو مشكلة خطيرة في داء غوشر. إن هذا العظم المقفر معرض بشكل متأصل للانتانات وعند حدوثها وبسبب نقص التروية يكون العلاج بالصادات صعباً. هناك ميل لحدوث انتانات باللاهوائيات والتي لا تشاهد بشكل شائع في ذات العظم والنقي. يبدي الومضان زيادة قبط وغالباً ما يفيد ومضان الغاليوم في وضع التشخيص الصحيح. غالباً ما يعد العلاج الجراحي لذات العظم والنقي في داء غوشر مضاد استطباب لأنه كثيراً ما يؤدي لذات عظم ونقي مزمنة.
العلاج :
يستخدم استئصال الطحال عند هؤلاء المرضى لعلاج فرط الطحالية ونقص الصفيحات, لكن هذا يترك المرضى عرضة للانتانات. يفضل عليه الآن استئصال الطحال الجزئي مع مخاطر عودة نمو القسم غير المستأصل من الطحال.
ينجح زرع النقي عند مرضى داء غوشر, تتحسن المستويات المصلية للأنزيم لكن تبقى خلايا غوشر لفترة مطولة. هناك مستخلصات أنزيمية تستخدم للعلاج في حال الضخامة الكبدية الكبيرة، فشل النمو والاختلاطات العظمية والرئوية والدموية الشديدة.
تتحسن المظاهر الدموية ونقص الصفيحات و الضخامة الكبدية خلال 6 أشهر بينما تستجيب المظاهر العظمية بشكل أبطأ وقد يسترجع بعض ارتفاع الفقرات عند الأطفال.
لا تتراجع الاضطرابات الأنزيمية في النمط الثاني من داء غوشر بالعلاج الأنزيمي ويموت الأطفال بالرغم من العلاج الأنزيمي. هناك حالات نادرة من التحسن العصبي عند مرض النمط الثالث. إن العلاج الأنزيمي مكلف بشدة ويفيد المرنان في متابعة استجابة النقي للعلاج الأنزيمي.
الاعتبارات الجراحية العظمية :
يفضل العلاج المحافظ للكسور عند الأطفال كون الإجراء الجراحي يحمل خطورة كبيرة لتطور ذات عظم ونقي مزمنة. تفيد الـ bisphosphonate و الستيروئيدات في التحكم بالهجمات العظمية.
إن النخرة الجافة مؤلمة عند الأطفال الصغار المصابين بداء غوشر, يستخدم العلاج العرضي عند هؤلاء المرضى ولا تفيد المعالجة الجراحية للوقاية في ا لمراحل المبكرة من الداء.
يعالج مرضى النخرة الجافة التي تؤدي لتنكس مفصل شديد باستبدال مفصل الورك وتستخدم الخزوعات التوجيهية في علاج النخرة الجافة القطعية في رأس الفخذ.
هناك اعتدال واضطراب تخثري عند مرضى داء غوشر.
يجب تأخير الجراحة في داء غوشر ما أمكن.
———————————————–
تناذر Rubinstein-Taybi
تتميز سريرياً بسحنة وجهية مميزة والتي تتضمن أنف عريض طويل. أيضاً السلامية البعيدة للإبهام عريضة و في الأصبع الكبير للقدم, مع وجود سلامية delta في إبهام القدم مع انحراف بوضعية روح. يوجد تخلف عقلي. يصاب المرضى بتشوهات قلبية ودموية معدية مع وجود حلقة وعائية قد تسبب انسداداً رغامياً أو مريئياً.
التظاهرات العظمية : هناك ثلاثة تظاهرات عظمية
- أولها : تشوه نمطي في إبهام اليد و الإصبع الكبيرة في القدم والذي يجب أن يلفت النظر فوراً لهذه المتلازمة. يكون إبهام اليد بانحراف كعبري مع سلامية قربية في إبهام اليد, وهي موجودة ثابتة في اليد في هذه المتلازمة. قد ينجم هذا التشوه عن وجود مشاش هلالي حول السلامية.
- ثانيها : وجود انزلاق فقري مع تشوهات فقرية مميزة.
- ثالثها : خلع داغصة, يعاني المرضى من خلع مزمن ثنائي الجانب.
العلاج:
يعالج خلع الداعضة بنجاح جراحياً. ويعالج روح الإبهام والسلامية دلتا بحسب الأصول.
بعض المحاذير الخاصة :
1- ارتكاس غير طبيعي لمواد التخدير
2- تشكل جدرة هائلة بعد الجروح
———————————————–
تناذر Klippel-Trenaunay
سببها غير معروف.
الموجودات واضحة منذ الولادة.
تتميز بالثالوث العرضى : الوحمات و الدوالي و فرط ضخامة العظم و النسج الرخوة.
إذا وجدت نواسير شريانية وريدية يطلق على هذه المتلازمة اسم
Klippel-Trenaunay-weber syn. .
تشخيص هذه المتلازمة سريري.
المظاهر السريرية:
- الوحمات: بلون النبيذ الأحمر, تتوضع في أي مكان في الجسم لكن عادة ما تشوه الطرف مفرط التصنع على الأقل. هذه الموجودة ظاهرة عمليا و منذ الولادة. تتغير شدتها و حجمها مع نمو الطفل و غالبا ما تبهت مع تقدم العمر لكن نادرا ما تختفي.
- الدوالي: تتطور مع النمو لكن قد تكون موجودة منذ الولادة. لا تتشارك هذه الدوالي مع النظام الوريدي العميق و عادة تتشارك نظام جانبي لوحدها في الطرف السفلي.
- فرط نمو العظم والنسج الرخوة : قد يكون موجودا منذ الولادة وبينما قد يتطور لاحقا في بعض الحالات. قد يتراوح فرق الطول بين فارق ضئيل حتى 10سم مع تشوهات أو فرط ضخامة في الأصابع. يصاب الطرف السفلي في غالبية الحالات (90%) لكن قد يصاب الطرف العلوي أيضاً. عادة ما يكون الطرف المصاب بالدوالي و الوحمات هو مفرط التصنع.
يعاني 68%من المرضى من مظهرين فقط من مظاهر هذه المتلازمة.
من التشوهات العظمية المرافقة لهذه المتلازمة تتضمن خلع ورك ولادي, التحام أصابع, تقريب مقدم قدم, قدم قفداء ولادية وجنف.
من التشوهات غير العظمية المرافقة: التهاب وريدي خثري, تكرر التهاب النسيج الخلوي, هشاشة الطرف, دوالي داخل حوضية أو بطنية تسبب نزوفا متكررة أو حتى نزوف داخل قحفية بشكل نادر.
تصاب النساء بشكل أشيع من الذكور بقليل.
يجب تقييم المرضى لعدم تناسب طول الطرفين بشكل دوري, ويجب تقصي وجود النواسير الشريانية الوريدية لتجنب حدوث قصور قلب عالي النتاج.
العلاج:
يحتاج مرضى هذه المتلازمة لعلاج عرضي فقط. إذا كانت الدوالي صغيرة , الوحمة سطحية و ثابتة و فرط نمو الطرف أقل من 2سم بدون تشوه شديد في القدم فإنها تعالج علاجا محافظا.
يجب تقييم النظام الوريدي قبل إجراء ربط للدوالي. يعالج التهاب النسيج الخلوي بالصادات و يعالج التهاب الوريد الخثري و الصمات بالراحة في السرير ورفع الطرف والمميعات.
يزيد استعمال مانع الحمل الفموية الاختلاطات الخثرية عند هؤلاء المرضى.
غالبا ما يكون استئصال الآفات الوريدية واللمفاوية غير كامل و يتلوه نكس للآفة. تسبب الركودة الوريدية تورم في الطرف تختلط مع فرط الضخامة الطبيعية في الطرف.
الإعتبارات الجراحية العظمية:
يوجه العلاج نحو علاج فرط ضخامة الطرف وحيد الجانب, يتم رفع الحذاء و يراقب المرضى ذوي فرق الطول الأكبر من 2سم دورياً.
لا يمكن توقع نمو الطرف المصاب بالضخامة, لذلك العلاج الأكثر ملائمة هو إيثاق مشاش الطرف المصاب بفرط الضخامة و هو العلاج الأمثل لهذه المتلازمة. إن شفاء الجروح مشكلة بعد الإجراءات الجراحية لمرضى فرط الضخامة الموضعة. إن إجراءات إزالة الضخامة كإيثاق المشاش أو بتر الأمشاط أو الأصابع أو حتى بتر الطرف تشكل خيارات علاجية مطروحة.
قد نحتاج عرضيا لإجراء بتر syme أو بتر تحت الركبة لعلاج فرط الضخامة الكبيرة مع سوء وظيفة القدم .
يجب الإنتباه من تفتق الجروح والنزوف والإنتانات التي تصيب عملياً كل بتر أجري عند مرضى تنارklippel-trenaunay .تتطلب هذه الحالات متابعة جيدة لهذا الإختلاط.
|
فرط ضخامة وجه : – كلييل ترينينوي – NFI – أدوا كلية |
———————————————–
أداوء عديدات السكاريد المخاطية
هي طائفة كبيرة من الأمراض المتعلقة بخزن العديد من المواد التي لا يتم استقلابها بشكل صحيح في الجسيمات الحالة بسبب عوز أنزيمي.
تقسم إلى تحت أنماط بحسب العوز الأنزيمي .
أشيع أنواع أدواء العديدات السكاريد المخاطية هي morquio – hurler.
يمكن إجراء التشخيص وذلك بإجراء فحص البول أو زرع الخلايا المصورة لليف من الجلد لتحري فعالية الأنزيمات.
الموجودات الشعاعية:
كل أنماط أدواء عديدات السكاريد المخاطية تؤدي لحدوث قصر في القامة. توجد تغيرات شعاعية في الجمجمة مما يؤدي إلى حدوث تشوهات في الوجه, توسع في الجمجمة مع قحف عريض. الترقوة عريضة و خاصة في نهايتها الإنسية. لوح الكتف قصير و عريض, تشبه الأضلاع شكل المجداف و تكون عريضة في الأمام و ضيقة من الخلف. الفقرات بيضوية عندما يكون غير ناضجة و غالبا ما يوجد جنف أو حدب. جناح الحرقفة واسع و الجوف الحقي ناقص التصنع ويشيع وجود Coxa valga.
يتثخن القشر في العظام الطويلة. الأمشاط من 2-4 ذات نهاية مستدقة قي القسم القريب و متسعة في النهاية البعيدة, و السلاميات تشبه شكل الرصاصة و هناك تأخر في التعظم في العظام الرسغية.
إن الاضطرابات الشعاعية موجودة في epiphyse و metaphyse و تبدي العظام مظهرا بشكل الملعقة Spatulate.
Hurler’s Syndrome
وراثة جسمية مقهورة .
يشاهد بشكل متساوي عند الذكور و الإناث.
له ثلاثة أنماط حسب شدة الإصابة السريرية:
- شديدة hurler’s
- متوسطة hurler-scheie
- خفيفة scheie
تبدي الخلايا العظمية توسعا مع وجود فجوات
تكون الخلايا الغضروفية غير متمايزة في الصفيحة الغضروفية.
المظاهر السريرية:
- الطفل المصاب طبيعي حتى 9 أشهر- 3 سنوات.
- وجه الطفل ضخم و خشن. يتضخم الرأس و قد يحدث عند المريض استسقاء دماغي نتيجة إصابة السحايا. تنغلق الدروز الجبهية و السهمية باكراً لذلك يحدث تشوه بشكل الجمجمة. تتوضع الأذن بشكل منخفض و العينين متباعدتين. هناك سوء تشكل بالأسنان مع تبعثرها. انخساف بقاعدة الأنف وذروة واسعة مع فتحتي أنف كبيرتين. لسان كبير مع انقلاب شفة للخارج, فم مفتوح. صوت تنفس عالي نتيجة انسداد الطرق التنفسية. يتأخر تطور الكلام ويكون قليلا.
- إن تعتم القرنية مظهر شامل ومميز للداء مع تنكس في الشبكية و بالتالي عمى.
- لدى المرضى رقبة قصيرة مع تشوه بشكل الأضلاع و اتساع القفص الصدري في أسفله. البطن متبارز نتيجة الضخامة الكبدية الطحالية.
- يشاهد الحدب الصدري القطني بعمر صغير 6 أشهر مع تشكل حدبة.
- هناك تقفع عطف في المفاصل مع تأخر بالتطور الحركي.
- الإصبع الخامس منحني باتجاه الكعبرة. اليد عريضة وقصيرة, الأصابع قصيرة و غليظة.
- القامة قصيرة. نادرا ما توجد قدم مسطحة أو فحج ركبة.
- التخلف العقلي ثابت. مشاكل قلبية و تنفسية مع مشاكل صمامية غالبا في الصمام التاجي.
الموجودات الشعاعية:
الجمجمة : طبيعية في الطفولة, يتوسع القطر الأمامي للجمجمة وينخفض ارتفاعها نتيجة الانغلاق الباكر للدروز. السرج التركي sella turcica بشكل J. الفك قصير و عريض(غير متطور).
الفقرات : تبدأ التشوهات خلال الشهور الأولى من الحياة مع نقص تصنع في أجسام الفقرات, تبدي الفقرات شكل محدب الوجهين مع حدب في الوصل الظهري القطني مع منقار في L2 أو L1, هذا المنقار أمامي سفلي في أجسام الفقرات. قد يشاهد نادرا عسر تصنع في الناتئ السني.
الحوض : يتسع الحوض ويكون الجوف الحقي ناقص التصنع و يتأخر تعظم مشاش رأس الفخذ و يشيع حدوث خلع أو تحت خلع ورك.
القفص الصدري : أضلاع مجدافية (عريضة في الأمام ضيقة في الخلف). نقص تصنع في الترقوة في نهايتها الوحشية و ثخينة أنسيا.
العظام الطويلة : نقص في تصنع المشاش مع تشوه بشكل الـ metaphyse. توسع في الـ diaphyse. العضد قصير و عريض. كل من الزند والكعبرة مستدقا النهاية مع مشاش مستدق في المناطق المتقابلة بينهما.
عظام قصيرة : أمشاط قصيرة عريضة و نهايتها القريبة مستدقة, السلاميات قصيرة وعريضة.
العلاج:
يعالج بشكل ناجح باكراً بزرع النقي. يتحسن كل من ضخامة الوجه والضخامة الحشوية، ويمكن السمع، تستمر الأعراض العصبية دون تغيير.
إن داء Hurler بدون علاج قاتل قبل عمر العشر سنوات بسبب الإصابة القلبية الوعائية.
الاعتبارات الجراحية العظمية :
- لا تستجيب المظاهر العظمية لازدراع النقي .
- يشيع حدوث تقفع عطف في الورك عند هؤلاء المرضى .
- غالباً ما يحتاج سوء تصنع الورك لعلاج جراحي قد يتضمن رد مفتوح مع خزع حوضي مع خزع فخذ.
- زيادة فحج الركبة نتيجة ازدياد البقيا وغالباً ما يحتاج لعمل جراحي.
- تشاهد متلازمة نفق الرسغ بشكل شبه ثابت, الحالة ثنائية الجانب، أعراض قليلة ويحتاج إلى تحرير جراحي.
- يتطور الإصبع القافز ويحتاج علاج جراحي.
- قد يشاهد عدم ثباتية C1-C2 تحتاج إلى إيثاق.
- تحدث الوفاة أثناء النوم بسبب توقف التنفس
Hunter Syndrome
- وراثة متعلقة بالجنس مقهورة.
- جميع المصابين ذكور.
- نادر
المظاهر السريرية :
– العلامة المميزة هي وجود بقع تدعى بالبقع المنغولية على المنطقة العصعصية وتمتد لأعلى الفخذ وعلى الكتفين والناحية الصدرية والنواحي الوحشية فالذراعين والفخذين.
– العلامة المميزة هي غياب عتامة القرنية وغياب الحدب القطني الصدري. التخلف العقلي بطيئ وتدريجي. تشيع متلازمة نفق الرسغ ولا يحدث الصم سوى عند 50% من المرضى. يحدث الموت في الطفولة المتأخرة أو المراهقة. يوجد فرط توتر رئوي. تبدأ المظاهر بعمر 3سنوات. صلابة مفصلية.
المظاهر الشعاعية
مماثلة لتلك الموجودة في هرلر لكن أخف شدة.
العلاج
تم تجريب العلاج الجيني والعلاج بازدراع النقي.
Sanfilippo Syndrome
– وراثة مقهورة.
– لا يمكن كشف بروتين الـ Heparan في البول بالفحص الروتيني
المظاهر السريرية
– تتظاهر الإصابة العصبية بتأخر وتخلف عقلي متشارك مع فرط نشاط وسلوك عدواني.
– تأخر أو تراجع بالكلام. لا تشاهد الاضطرابات القلبية وعتامة القرنية سوى نادراً.
– الضخامة الحشوية والتبدلات الهيكلية والقامة القصيرة أخف من هرلر. لا يوجد مظاهر إصابة هيكلية خاصة.
– قد يفيد زرع النقي .
Morquio Syndrome
– وراثة جسمية مقهورة.
– له نمطين A وB.
– في الحالات الخفيفة لا يكون هناك افراز للـ Keratan في ا لبول مما يصعب تمييزه عن الحثل الفقري المشاشي Spondyloepiphyseal dysplasia.
– يميل النمط B لأن يحدث في عمر متأخر. ويحدث خلل تعظم متعدد وإصابة بالناتئ السني وعتامة قرنية.
– يكون المصابين طبيعيين من الناحية العصبية ولا اضطرابات عصبية.
– تواجد اضطرابات في المشاش مع تجوف بالخلايا الغضروفية. التكلسات الانتقالية متناثرة.
المظاهر السريرية
– المرضى طبيعيين عند الولادة و تتطور التبدلات في الطفولة. الذكاء طبيعي على عكس أنماط الأدواء الأخرى, يتأخر المشي، يبدو المريض قزماً. القص متبارز، يشاهد حدب قطني صدري، يوجد فحج ركبتين, تعود القزامة لنقص طول الجذع وليس لنقص طول الأطراف، العنق قصير. يستند المريض والورك والركبتين بوضعية عطف ويغوص الرأس بين الكتفين النحيلين, تتباعد العينان وتكون قاعدة الأنف عريضة. يبرز الكتف, لا يوجد ضخامة حشوية.
– مشاشات كل من الركبة, المرفق ، الكتفين ، المعصم ، الكاحل متوسعة.
– الرخاوة الرباطية علامة هامة جداً في موركيو, مما يميزه عن بقية أنماط الأدواء حيث تكون القساوة المفصلية هي القاعدة.
– يشاهد فحج الكاحل مع تسطح القدمين وتكون اليدين والقدمين قصيرتين بشكل واضح.
– تتطور العتامات القرنية لاحقاً.
– تشوه صدر الحمام Pectus carinatum.
– الاضطرابات القلبية تشاهد في الصمام الأبهري.
– تلتحم القطع في القص باكراً مع نقص بحجم الصدر والسعة الحيوية.
– هناك نقص بالسمع.
– الوجه غير مصاباً
المظاهر الشعاعية :
الأجسام الفقرية:
– بيضوية في الفقرات الرقبية والصدرية و تصبح مع الزمن مسطحة. يشاهد منقار أمامي مركزي في الفقرات الصدرية السفلية والقطنية العلوية, الحدب شائع.
– إن غياب أو عسر تصنع الناتئ السني هو علامة مميزة لموركيو.
العظام الطويلة :
– يتعظم مشاش العظام الطويلة بشكل غير منتظم وبالنتيجة يصبح مسطح وعريض. يتأخر ظهور تعظم في رأس الفخذ ويكون العنق عريض. قد يتواجد كل من الورك الأروح و الأفحج, هناك نقص تصنع في الجوف الحقي, يضيق الحوض مع تقدم العمر ويصبح بشكل كأس النبيذ.
– تتوسع جناحي الحرفقة وحشياً.
– يشيع تأخر تعظم المشاش الوحشي للظنبوب القريب.
– يتسع الميتافيز و لكن يكون الديافيز طبيعي.
– يتأخر تعظم عظام المعصم و الرصغ.
– يضيق ديافيز كل من الأمشاط والسلاميات في اليد والقدم وتكون نهايتها القريبة نقطية.
الصدر : الزاوية بين قبضة القص وجسمه >90°وهي علامة مميزة.
الاعتبارات الجراحية العظمية
هو أشيع أنواع أدواء عديدات السكريد المخاطية المسببة لعدم ثباتية فقرية. يؤدي نقص تصنع الناتئ السني لانضغاط حبل فقري وإلى عدم ثباتية بين C1 و C2، يتواجد نقص تصنع الناتئ السني لـC2 عند كل مرضى داء موركيو.
يتظاهر عدم الثباتية بعمر 4-6 سنوات عندما يبدأ بالشكوى أثناء المشي، تظهر الآفة عند إجراء صور بفرط عطف وفرط بسط. يفضل إجراء MRI لوضع تشخيص انضغاط الحبل و الضمور العصبي (يسمح بتبدل حوالي 6ملم عند الأطفال و 3ملم عند الكهل).
عند الشك و وضع التشخيص, يجب إجراء تثبيت خلفي مع تثبيت بعد العمل الجراحي بواسطة قبة هالو, يجب إجراء الجراحة باكراً كون العلامات العصبية لا تتراجع. و لفك انضغاط الحبل الشوكي يجرى فتح أمامي عبر البلعوم.
أما الحدب الصدري القطني مع وجود wedging في T12 غالباً. قد يتراجع الـ wedging مع تقدم العمر لكن عادة ما يؤدي لتطور الحدب والحاجة لجراحة. في حال عدم علاج الحدب فإنه يؤدي لانضغاط عصبي.
يعالج الورك الأفحج و الورك الأروح بخزع عظمي.
هناك عدم ثباتية رقبية.
Marotaeux-Lamy Syndrome
قصر في القامة مع قصر أطراف ، فحج ركبة ، حدب قطني ، صدر حمام.
قد تظهر أعراض انضغاط عصبي. يوجد تعتم قرينة مع ضخامة كبدية. ذكاء الطفل طبيعي.
يقترح زرع النقي
أدواء عديدات السكريد المخاطية
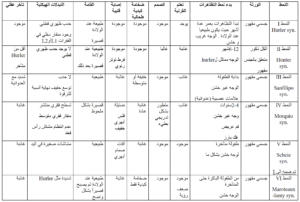
—————————-
تناذر Poland
1- غياب القسم القصي الضلعي الموافق للصدرية الكبيرة.
2- قصر وحيد الجانب للسبابة الموافقة والأصبع الوسطى والرابع.
3- التحام بسيط وغير تام بين الأصابع.
4- نقص تصنع في اليد.









